Den militære sanitets betydning for den sivile medisins utvikling
Michael 2017; 14: 36–53.* Artikkelen bygger på en presentasjon i anledning av FSANs 75 års jubileum på Akershus festning den 1. november 2016.
Begrepet militær sanitet kan kanskje best forstås som det militære helsevesen, og omfatter alt fra forebyggende tiltak, behandling av skader og sykdommer blant personell, til å ivareta hygieniske forhold generelt. Det er ingen tvil om at gode helsetjenester for militært personell har stor betydning for å opprettholde moral og stridsevne. Spesielt for behandlingen av skader har utviklingen vært å bringe avanserte behandlingstiltak så langt frem mot frontlinjen som mulig, samt å se til at hele behandlingskjeden bakover henger godt sammen. Gjennom historien har vi også sett eksempler på at militære konflikter har bidratt til at utviklingen av medisinske tiltak har gått raskere, og at den militære sanitet har fått verdifulle erfaringer. Men i denne sammenheng er det på sin plass å minne om de mange soldater og sivile som har måttet betale den høyeste prisen for dette!
Selv om det ikke er tvil om at utviklingen av den sivile medisin har vært preget av de erfaringer man opp gjennom tidene har fått fra ulike kriger, har den militære sanitet også blitt påvirket av den utvikling som har skjedd i den sivile medisin. Det er således kanskje heller snakk om en gjensidig påvirkning, men der akutte behov i forbindelse med krigssituasjoner har ført til at noen behandlingstiltak har gjennomgått en raskere utvikling enn de sannsynligvis ellers ville hatt. En annen medvirkende årsak til den gjensidige påvirkning er at leger opp gjennom historien som oftest har hatt stillinger både i det sivile helsevesen og i militæret. Det er mange eksempler på enkeltpersoner som har betydd mye for denne utviklingen, og i det følgende vil noen som hver på sin måte har betydd mye for dagens medisin, omtales:
Ambroise Paré (1510–1590)
Han ble født i Bourg-Hersent i nordvest Frankrike og gikk i lære hos sin eldre bror som var feltskjær i Paris. Han ble videre utdannet ved Hôtel-Dieu de Paris, byens eldste sykehus som ble grunnlagt i år 651. Paré omtales ofte som en av kirurgiens forfedre og som feltskjær tjenestegjorde han hos en rekke konger: Henry II, Francis II, Charles IX og Henry III. Han er kjent for sitt bidrag til utviklingen av både rettsmedisinen, kirurgiske teknikker og feltmedisin som sådan. Videre var han interessert i anatomi og konstruerte flere kirurgiske instrumenter. Han beskrev fantomsmerter etter amputasjoner, gjennomførte post mortem undersøkelser og utferdiget rettsmedisinske rapporter, konstruerte proteser, og beskrev håndtering av tverrleie ved fødsel.
Naturlig nok beskjeftiget Paré seg mye med håndtering av ekstremitetsskader og amputasjoner, like vanlige krigsskader på den tiden som i dag. Han endret også behandlingen av skuddskader fra kokende olje og kauterisering til en blanding av rose-ekstrakt, eggehvite og terpentin. Denne metoden publiserte han i 1545 (1). Han re-introduserte også ligatur i stedet for kauterisering av blødende arterier, en metode vi fortsatt benytter. Det som kanskje i størst grad særmerket Paré, var hans vitenskapelige tilnærming til medisinen basert på sine kliniske observasjoner i sin praksis, mer enn 100 år før opplysningstiden i Europa (2).
Pierre François Percy (1754–1825)
Percy var også franskmann, født i Montagney, utdannet som lege og kirurg, og deltok senere i Napoleon-krigene. Han innså betydningen av raskere behandling av skadde på slagmarken, dvs tidlig kirurgisk behandling av skader. På denne bakgrunn introduserte han dedikerte førstehjelpere i første linje, utstyrt med sammenleggbare bårer og med akuttmedisinsk utstyr i hattene (!). I motsetning til mange andre kirurger, var han mer tvilende til nytten av tidlig amputasjoner. Han var sannsynligvis også den første som beskrev behandling av tetanus med intravenøs sedasjon med opium og andre planteekstrakter (3).
Dominique Jean Larrey (1766–1842)
Denne franske kirurgen, født i Pyrenéene, er kanskje mest kjent som Napoleons livlege. Han ble opplært av en onkel som var kirurg i Toulouse. Etter seks år i lære dro han for å studere videre ved Hôtel-Dieu i Paris. I 1788 ble han så sendt med marinen til Newfoundland og Labrador, noe som sannsynligvis gjorde at hans doktoravhandling året etter hadde eskimoer som tema.
Gjennom sin krigserfaring så Larrey nytten av kirurgisk kapasitet nær frontlinjene for å kunne tilby tidlig (innen 24 timer) kirurgisk behandling av skader. Han innså også betydningen av raskt å kunne evakuere de skadde fra fronten til feltsykehusene. Med utgangspunkt i de lette kavalerivognene (det flyvende artilleri) man hadde på den tiden, konstruerte han sannsynligvis verdens første ambulanse: Den flyvende ambulanse. Disse ambulansene utstyrte han så både med trente bårebærere, sjåfører (kusker), og behandlere. Hans fokus på mobile feltsykehus nær frontlinjene, kombinert med ambulanser, var i realiteten forløperne til de mobile feltsykehus amerikanerne utviklet i forbindelse med Korea-krigen (MASH).
Larrey utviklet også flere feltkirurgiske teknikker som pericardiotomi via epigastriet og klinisk testing av bekkenet ved mistanke om brudd. Han foreslo faste indikasjoner for amputasjoner og benyttet kulde for anestesi (4). Det han likevel kanskje er mest kjent for, er introduksjonen av sortering (triage) av skadepasienter basert på alvorlighet av skadene og de medisinske behov, ikke militær rang eller om man var venn eller fiende. Triage har fått sin renessanse også innen sivil medisin, men ikke begrenset til skadde, idet også syke pasienter nå blir sortert etter hastegrad, basert på fastlagte kriterier (5).
Florence Nightingale (1820–1910)
Florence Nightingale, født inn i en velstående engelsk overklassefamilie i Firenze, endte opp som sosialarbeideren som i dag oppfattes som grunnleggeren av den moderne sykepleie. Familien flyttet tilbake til England året etter hun ble født og gjennom oppveksten og på mange reiser i Europa, fikk hun kallet om til å hjelpe syke. Tradisjonelt sett ble jobben som sykepleier utført av kvinner som fulgte med hæren. Dette var på denne tiden en karriere med dårlig rykte og det var stort sett av fattige kvinner som drev med slikt. De kunne like gjerne også fungere som kokker eller prostituerte.
Selv om Nightingale først studerte matematikk og etter hvert statistikk, var det pleie av syke og fattige som hun viet sin gjerning (6). Et av hennes interesseområder innen statistikk var sammenhengen mellom belegg og dødelighet ved ulike sykehus. Dette var sannsynligvis også starten for hennes engasjement innen tradisjonell sanitet eller «folkehelse» som drikkevannsforsyning, kloakk og avløp og altså «overcrowding» i sykehus. Hennes forbindelser og interesse for sykepleie gjorde at hun i 1853 ble sjef for Institute for the care of sick gentlewomen i London. Senere ble hun involvert i behandlingen av de skadde i Üsküdar, i forbindelse med Krimkrigen (1853 – 1856). Her organiserte hun pleien av de skadde soldatene, og det var her hennes rykte som en mild engel med lampe i hånden, vandrende gjennom de dystre sykestuene blant skadde og syke, ble skapt.
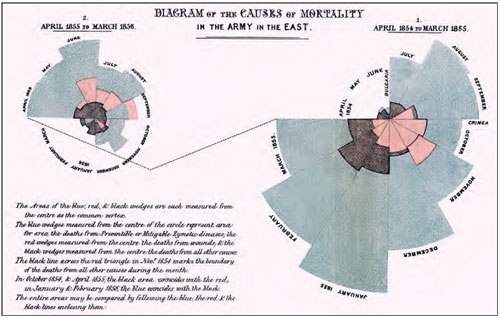
Figur 1: I dette sektordiagrammet fremstilte Nightingale grafisk dødsårsakene blant soldater i den britiske hæren, i perioden april 1854 til mars 1956. De blågrå sektorene viser dødsfall fra infeksjoner som man oppfattet som forebyggbare eller som kunne behandles. De røde sektorene representerer dødsfall fra skader, mens de sorte feltene er dødsfall fra andre årsaker.
Kilde: https://www.en.wikipedia.org/wiki/Pie_chart#/media/File:Nightingale-mortality.jpg
Florence Nightingale ble etter hvert en svært respektert statistiker, særlig grunnet hennes unike evne til å fremstille data grafisk. Hun oppfant sektordiagrammet (figur 1) hvor hun grafisk fremstilte dødsårsakene blant soldater i den britiske hæren «in the east», i perioden april 1954 til mars 1956. Diagrammet ble senere sendt dronning Victoria. Nightingale var også det første kvinnelige medlem i Royal Statistical Society, og ble senere æresmedlem i den amerikanske statistikerforeningen grunnet sitt banebrytende arbeid innen statistikk.
Militær versus sivil medisin
Når man skal sammenligne militær og sivil medisin, er det viktig å huske på at der er noen grunnleggende ulikheter mellom det militære og sivile samfunn og dermed også medisinske forhold. Tabell 1 viser noen ulikheter, og av disse er kanskje det faktum at man i det militære stort sett har med friske og unge (menn) å gjøre, den viktigste. Det betyr at det militære system i stor grad er innrettet mot denne pasientkategorien. At man i det sivile oftest behandler pasienter med kroniske sykdommer, er en annen åpenbar forskjell mellom de to systemene.
Militær sanitet |
Den sivile medisin |
|---|---|
Pasientene er friske og unge (menn) |
Pasientene er eldre og syke, og barn |
Sykdommer sjeldne, og oftest akutte |
Sykdommer dominerer, ofte kroniske |
Skader (penetrerende) vanligst |
Sykdom hyppigere enn skader (og som oftest er stumpe) |
Mye trening |
Varierende grad av trening |
Enhetlige system |
Fragmenterte system |
Godt utstyr i hele kjeden |
Varierende kvalitet av utstyr |
Når det gjelder skader er det også vesentlige forskjeller i både forekomst, skadetype og dødelighet, mellom de militære og sivile system. En stor nederlandsk studie av mer enn 16.000 skadepasienter som ble innlagt i sykehus, viste at over 90 % hadde blitt utsatt for stumpe traumer, spesielt i forbindelse med trafikk. Videre fant man at årsaken i 60 % av tilfellene der pasientene døde, var skader i sentralnervesystemet (CNS), fulgt av blødning (13 %)(7). Man fant derimot ingen tri-modal distribusjon av dødsfall slik man tidligere har vist, og tendensen var færre dødsfall på grunn av blødninger, og flere grunnet CNS-skader. Dette er også i tråd med funn i norske studier av traumepasienter (8).
Ser man på pasientene som skades i militære sammenhenger, er bildet vesentlig annerledes, idet penetrerende skader dominerer fullstendig (<90 %), forårsaket av prosjektiler, fragmenter fra sprenglegemer og fra eksplosiver som improviserte eksplosive innretninger (IED). Hos disse pasientene er det blødning som fører til døden hos flest av dem som dør (ca 40 %)(9). Dette forklarer noe av den store satsing man har sett innen militær sanitet for å bedre behandlingsresultatene etter denne typen skader.
Militær påvirkning av den sivile medisin
Den militære sanitet ble i de fleste større land etablert på siden av de sivile institusjoner. USA har videreført det, men i dag er kurativ behandlingstjeneste for militært personell i fredstid i hovedsak et sivilt anliggende også for store land som Storbritannia. Det er også få militære helseorganisasjoner som kan levere avanserte medisinske og kirurgiske tjenester i felt. Det militære helsevesenet baserer seg derfor på å kunne benytte sivilt personell i mye større grad enn det som har vært tradisjon med de gamle feltsykehusene. Det har således skjedd et paradigmeskifte fra et segregert forsvar til «totalforsvar « når det gjelder medisinske tjenester.
• Kirurgisk sårbehandling; strategier og behandlingsteknikker |
• Infeksjonskontroll; desinfeksjon, vaksiner, matsikkerhet/hygiene |
• Rask evakuering og behandling av alvorlig skadde |
• Blødningskontroll og «Damage Control» som strategi ved livstruende blødning |
• Hypotermi; forebygging og behandling |
• Helhetlige behandlingskjeder; opplæring, utstyr og logistikk |
• Operativ ledelse og teamtrening; felles mentale modeller og ikke-tekniske ferdigheter |
• Systematikk og dokumentasjon |
Hvordan har så militær sanitet likevel påvirket vår moderne (og sivile) medisin?
Tabell 2 lister opp noen av de områdene der man i militær sammenheng har utviklet nye og effektive metoder, som også har kommet til nytte i det sivile liv. Sårbehandling og kirurgiske teknikker var de franske feltskjærene opptatt av allerede for nesten 500 år siden, og i den anledning særlig behovet for rask kirurgisk intervensjon.
Betydningen av infeksjonskontroll ved å kombinere forebyggende smittetiltak som vaksiner (meslinger), med personlig utrustning (myggnett mot malaria), vektor-bekjempelse (DDT mot blant annet mygg), tidlig behandling med antibiotika ved systemiske infeksjoner, og ellers god hygiene, har også vært velkjent i det militære system. Eksempelvis ble grunnlaget for det sivile veterinærvesenet i Norge lagt ved at Dragonregimentene i hæren som hadde behov for veterinærtjeneste, sendte fire norske kandidater til den nyopprettete Veterinærskolen i København allerede i 1780.
Det militære kappløpet om å være først i verdensrommet og på havdypene har også gjort at vi så en omfattende utvikling innen en del spesielle medisinske spesialiteter som baromedisin (fly- og dykkemedisin).
Penicillin og den annen verdenskrig
Alexander Fleming (1881–1955) oppdaget og beskrev som kjent penicillinets bakteriedrepende effekt allerede i 1928, noe han i 1945 fikk Nobelprisen for. Når det gjelder klinisk bruk av penicillin til behandling av infeksjoner, var det først i 1930 at Cecil George Paine (1905 – 1994) lykkes med å behandle fire tilfeller av ophthalmia neonatorum som skyldtes gonokokker. Imidlertid var det først under Den annen verdenskrig at man innså betydningen av å kunne behandle infeksjoner fremkalt av flere Gram-positivebakterier, og i 1942 var stoffet etter hvert i bruk i det sivile. Mot slutten av krigen bestemte de allierte at deres tropper i Europa skulle ha tilgang til penicillin (10, 11). Takket være et uvanlig vellykket samarbeid mellom myndighetene i USA og Storbritannia og den farmasøytiske industrien, kunne man være sikker på at man hadde tilstrekkelig penicillin tilgjengelig (beregnet til 2,3 millioner doser) ved landgangen i Normandie 6. juni 1944.

Figur 2: Veggplakat fra fabrikkene som fremstilte penicillin under annen verdenskrig. Kilde: Record Group 44, Records of the Office of Government Reports, 1932–1947, 44-PA-1505. National Archives, College Park, MD.
I januar 1945 var produksjonen på hele 4 millioner doser i måneden, og penicillin ble etter hvert sivilt tilgjengelig fra mars samme år (figur 2). I juni samme år skal den månedlige produksjonen ha vært oppe i knapt 650 mrd doser/år! Filmen «Den tredje mann» med Orson Welles beskriver blant annet hvordan man i det alliert-kontrollerte Wien drev svartebørshandel med fortynnet penicillin, opprinnelig stjålet fra militærsykehusene.

Figur 3: Bell helikopter med pasient på venstre skid. Kilde: Http://www.koreanwar60.com/sites/default/files/styles/gallery_large/public/h97118.jpg-itok=py6iPJAK
Rask evakuering og tidlig kirurgisk behandling
Like etter annen verdenskrig utviklet amerikanerne et konsept kalt mobile army surgical hospital (MASH) som ble testet ut i Koreakrigen, og senere i Vietnam (12). Mange husker sikkert også kinofilmen M*A*S*H fra 1970 med blant andre Donald Sutherland og Elliott Gould. Filmen vant Gullpalmen i Cannes samme år. Historien er lagt til MASH 4077, et fiktivt feltsykehus under Korea-krigen. Det vi kanskje husker best fra denne filmen (sett bort fra den fengende åpningsmelodien), er Bell-helikoptrene som kom flyvende med skadde pasienter, med en pasient på hver skid (meie) på helikopteret (figur 3), og som landet i MASH 4077 hvor pasientene fikk akutt kirurgisk behandling. Altså rask transport av alvorlig skadde til fremskutte feltsykehus like bak fronten. Dette var starten på bruk av helikopter for transport av livstruende skadde pasienter (13, 14).
Mens det ikke var noen mulighet for å behandle pasientene underveis når de ble transportert som vist på figur 3, er det muligheten for å gi avansert behandling under transport, som skiller et moderne luftambulanse helikopter fra de som først ble innført under Koreakrigen (15). Det er således den samme strategiske og operative tankegang som ligger bak dagens helikopter-luftambulansetjeneste. Når det gjelder de behandlingsmessige tiltak som gjøres underveis til første sted med mulighet for kirurgisk behandling, omtales disse senere.
Aggressiv blødningskontroll
Som tidligere nevnt er det blødning fra skader som er største utfordring hos pasienter i militær sammenheng. Det betyr at man må forsøke å stoppe eller begrense blodtapet, helt fra det øyeblikk skaden oppstår og frem til man kan få kirurgisk kontroll på blødningskilde. Derfor har man utviklet et system basert på opplæring av alle soldater, slik at de kan drive kameratredning, eller til og med iverksette blødningsreduserende tiltak på seg selv. Videre har man satset på lett utstyr som tourniqet, hemostatiske kompresser og annet utstyr for pakking av sår (figur 4)(16, 17). Rask helikopterevakuering med mulighet for å gi både blod og blodkomponenter underveis, samt administrering av tranexamsyre og å unngå nedkjøling, er også viktige deler av denne strategien. Så har man satset mye på å få god kirurgisk kompetanse så langt frem mot fronten som mulig (18, 19).
I de senere år har man derfor skiftet taktikk i den kirurgiske behandling av livstruende skader basert på erfaringene fra blant annet Irak- og Afghanistan- krigene. Tidspunktet for stor og langvarig kirurgi er ugunstig like etter skade. Her viser erfaringen at man ved gode behandlingsprotokoller for såkalt damage-control resuscitation og damage control surgery kunne bedre overlevelsen (18 – 23). Betegnelsen damage control er hentet fra sjøen der man ved skader i skroget har ett overordnet mål: Å holde skipet flytende!
I sammenheng med skadebehandling omfatter damage control-tilnærmingen en del momenter som vist i tabell 3. Hovedmålet er å unngå at pasienten havner i en situasjon med «irreversibelt sjokk» med acidose, hypotermi og koagulopati (24). Alternativet er derfor damage control eller «skadebegrensning»: Stanse blødning og hindre kontaminasjon fra skadet tarm, ved akutt laparotomi med pakking, eventuelt bekkenstabilisering. Erstatte blodtap, samt sørge for normalisering av temperatur og koagulasjonsevne. Så kan man foreta mer omfattende og ikke minst tidkrevende, definitiv kirurgi på et senere tidspunkt, eksempelvis innen et døgn. Denne tilnærmingen til kirurgisk blødning har også blitt tatt i bruk i det sivile liv med gode resultater (23).

Figur 4: Omsnøring med tourniquet for å redusere ekstremitetsblødning har fått sin renessanse etter nye erfaringer fra krigssoner hvor slike skader er hyppig forekommende (16).
• Stoppe blødning: Tourniquet, hemostatiske kompresser, pakking av sår, tranexamsyre iv |
• Erstatte blodtap: Blodtransfusjon, plasma- og annen blodkomponent-behandling |
• Unngå hypoksi: Frie luftveier, oksygen- og evt ventilatorbehandling |
• Hindre nedkjøling: Pakke inn pasient, varme væsker i.v. |
• Kombinasjon av «Permissiv hypotensjon» og kirurgisk hemostase med raske teknikker (f. eks. pakking av blødningskilder i abdomen og thorax, midlertidig lukning av tarmavsnitt for å hindre kontaminasjon, og midlertidig stabilisering av bekkenbrudd) |
Erstatning av blodtap
Naturlig nok har mye av det akuttmedisinske fokus i den militære akuttmedisinen vært rettet mot å stoppe, eller i alle fall redusere blødning etter skade. I forbindelse med volumerstatning etter alvorlig blødning hadde man for 15 – 20 år siden en oppfatning av at elektrolyttløsninger som Ringer’s Acetat var den ideelle erstatningvæske. Blod kunne være infisert (f.eks. med hepatitt B eller HIV) og burde unngås. Så kom dokumentasjon som kunne tyde på at det var bedre ikke å gi klare væsker, men heller fokusere på adekvat oksygenering og rask transport til sykehus hvor man kunne få både kirurgisk kontroll på blødningskilde, samt transfusjon med blod og blodkomponenter (24).
En annen endring man har sett ila de senere år, også som en konsekvens av erfaringer fra krigssoner, er utviklingen av massiv transfusjons-protokoller der blødning erstattes med plasma, trombocytter og erytrocytter i forholdet 1:1:1 (25). I dag er dette standard behandling også i sivile traumesentre. Om pasienten er utblødd og det er vanskelig å etablere perifere venetilganger, kan intraossøs infusjon være en løsning. Dette er en metode som i sin tid ble utviklet i det sivile, men som man i militærmedisinsk sammenheng så tok opp igjen, samtidig som man videreutviklet og forbedret utstyret (26). Tilgjengeligheten av frysetørret plasma har også vært viktig i denne sammenheng, ikke minst grunnet en forholdsvis overkommelig kostnad (27). Frysetørret plasma brukes nå sivilt i Norge.
Selv om volumerstatning med en kombinasjon av plasma, trombocytter og erytrocytter er bedre enn erytrocytter alene, er det kun fullblod som nesten er identisk med det tapte blod. Komponentterapi betyr også at pasienten ender opp med et betydelig større transfusjonsvolum enn det tapte blodvolum. Det er bakgrunnen for at man de siste år har forsket mye på om det er mulig å benytte fullblod ved livstruende blødninger. I militær sammenheng har man derfor utviklet konseptet med walking blood banks, et system der man i en militær enhet kjenner blodtypene til alle individene. Videre har man trenet opp førstehjelpere til å kunne tappe blod fra en gitt soldat (donor) dersom en annen har livstruende blødning, gjennomføre forlikstest og så transfundere fullblodet umiddelbart (28). Selv om det er klinisk rasjonale for bruk av blod og blodprodukter prehospitalt ved livstruende blødning, foreligger det enda ingen resultater fra randomiserte undersøkelser (29). Det er nå i gang en større slik studie i sivil regi (30).
Fokus på hele behandlingskjeden
Krigene i Irak og Afghanistan har gitt nye erfaringer i håndtering av svære og livstruende skader i svært avsidesliggende og ugjestmilde omgivelser (31). Selv om det sivile skadepanorama er vesens forskjellig fra det man ser i forbindelse med krigshandlinger, er det fortsatt mange erfaringer som er nyttige for sivil medisin (32). Betydningen av umiddelbare tiltak for å stanse blødning, men også forholdsvis avanserte tiltak for å erstatte volum og sikre luftveier og ventilasjon, samt rask evakuering til fasiliteter med tilgang på kirurgisk behandling, er åpenbar (33). Hele tiden må man benytte en skadebegrensende strategi. De britiske erfaringene fra krigshandlingene i Irak og Afghanistan i perioden 2003 til 2012 viste betydelig bedre overlevelse for pasienter med svært alvorlige skader (figur 5)(18). Paradoksalt nok skriver forfatterne at man kan forvente at overlevelsen ved neste krig man deltar i, vil reduseres som et resultat av mindre erfaring og trening!
Operativt lederskap og teamtrening
Leger og annet helsepersonell kan være ganske individualistiske i sin tilnærming til en gitt pasient, noe som igjen kan medføre unødvendig variasjon i håndteringen av like situasjoner. Skal man således klare å levere helsetjenester av god kvalitet under krevende forhold, må man basere seg både på utstrakt bruk av standardisering av utstyr og behandlingsprotokoller, samt rollebeskrivelse for hver enkelt teamdeltaker. I tillegg behøves omfattende trening av det personell som skal inngå i teamene, slik at hvert enkelt teammedlem kjenner til og kan utføre de oppgaver som kreves (34).
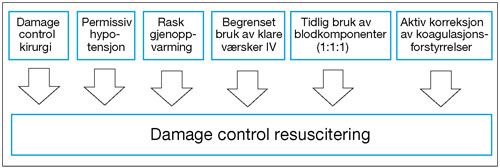
Figur 5: De ulike elementene i damage control resuscitation. (Modifisert på grunnlag av referanse 24).
God teamfunksjon forutsetter at hvert enkelt teammedlem både har medisinskfaglige ferdigheter og at de behersker de såkalte ikke-tekniske ferdigheter (non-technical skills; NTS)(35). Disse ferdighetene omfatter kommunikasjon, samarbeid, ledelse og beslutningsevne. Dette er ikke medfødte egenskaper, men heldigvis kan de opparbeides gjennom trening (36). Team som klarer å håndtere krevende situasjoner, har i større grad en felles oppfatning av hva som er i ferd med å skje og dermed iverksette nødvendige tiltak og finne løsninger, enn team som ikke har samme grad av felles mentale modeller (tabell 4)(37, 38).
I militære sammenhenger synes det som om man i betydelig større grad har erkjent dette enn i det sivile helsevesen. Verdien av å trene sammen med dem man skal fungere sammen med i reelle situasjoner, i de omgivelsene man vil være i, og med det utstyr og rutiner som vil ha tilgjengelig, er åpenbart viktig (34, 39).
«Shared Mental Model» kategorier |
Handlinger |
Eksempler på handlinger |
|---|---|---|
Teamorientering |
Aktiv informasjonsdeling |
Deler informasjon før den blir etterspurt («push» avinformasjon) |
«Back-up» oppførsel |
Tilby støtte |
Tilbyr støtte før man blir spurt |
Oversikt og fleksibilitet /tilpasningsevne |
Team initiativ |
Tilbyr rettledning eller kommer med forslag til andre i teamet |
Lederskap |
Kommuniserer situasjonsbevissthet |
Gir teamet fortløpende oppdateringer |
Arbeidet som våre kolleger innen operativ psykologi driver, blant annet med utgangspunkt i miljøet på Sjøkrigsskolen i Bergen, er internasjonalt anerkjent. Spesielt er det grunn til i denne sammenheng å fremheve den satsing som gjøres på å trene operativt lederskap.
Hvilke særlige utfordringer har vi så i det sivile?
På samme måte som man i militær sammenheng har sett betydningen av å kunne håndtere penetrerende skader fra prosjektiler og eksplosjoner, må man i det sivile helsevesen være forberedt på å håndtere stumpe skader, slik som tidligere beskrevet. Gjennom de siste årene har man sett at dødeligheten etter skader har avtatt, sannsynligvis på grunn av mange ulike årsaker (40): Bedre kompetanse i de prehospitale tjenestene, kombinert med bedre traumeteam, behandlingsprotokoller og diagnostiske hjelpemidler. Våre kolleger ved Ullevål universitetssykehus har vist at overlevelse for de mest alvorlig skadde pasientene bedret seg etter at man introduserte et eget dedikert vaktteam for skadde pasienter, med fokus på blødning og luftveishåndtering, samt en damage control-tilnærming (figur 6). (8)
På den annen side har undersøkelser vist at dødeligheten grunnet kroniske sykdommer øker (40). Utfordringen med hensyn til skadebehandling i det sivile er altså økningen i kroniske sykdommer, og det faktum at pasientene blir eldre, og dermed har mindre fysiologiske reserver. Et eksempel her er den økende andel av befolkningen som står på ulike typer koagulasjonshemmende medikamenter, ikke minst de nye perorale antikoagulantia med direkte trombin-hemmende effekt.
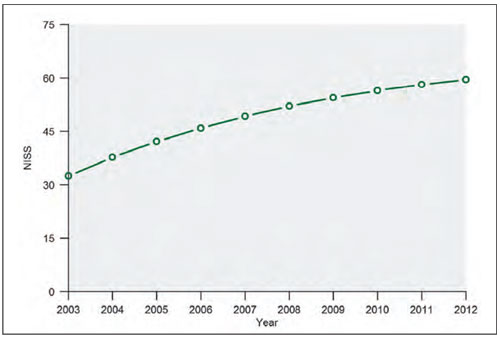
Figur 6: Økning i skadealvorlighetsgrad (New Injury Severity Score; NISS) med predikert 50 % overlevelse, blant britiske krigsskader i Irak og Afghanistan i perioden 2003–2012.
Kilde: Referanse 18.
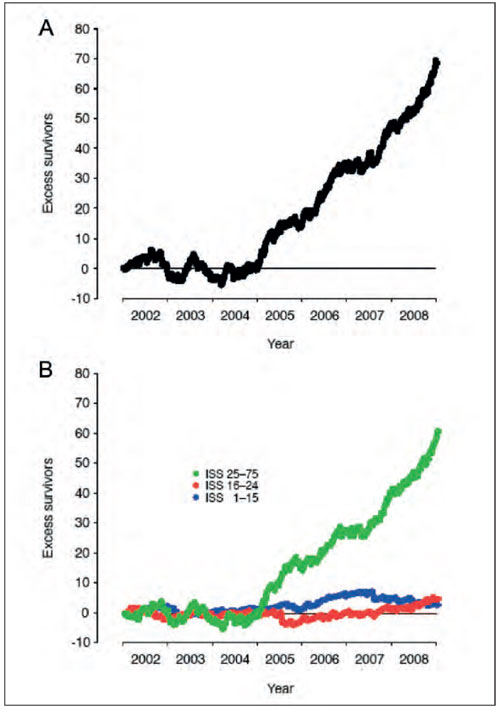
Figur 7: Med utgangspunkt i traumeregisteret på Ullevål sykehus har man dokumentert en betydelig bedring i overlevelse blant traumepasienter i perioden 2003–2008. Spesielt var det flere pasienter med alvorlige skader som i større grad overlevde.
Kilde: Referanse 8.
Dokumentasjon og etikk
Utfordringene rundt dokumentasjon av skademekanismer, tidspunkt, klinisk status, funn, og tiltak er velkjente. Spesielt er det ikke uvanlig at viktig informasjon kan gå tapt når pasienter flyttes fra et sted til et annet, det være seg både overflyttinger mellom institusjoner og innad i sykehus. Når pasienter med livstruende skader skal overflyttes så raskt som mulig til den fasilitet/sykehus som kan gi avansert behandling (f.eks. traumesenter), må man ha systemer som sikrer at nødvendig og viktig informasjon følger med. Likeledes er det viktig å medvirke til at leger som har deltatt i behandlingen på de ulike steder har mulighet for å diskutere pasienten. Her kan ulike telemedisinske løsninger være et hjelpemiddel (32, 41).
Krig fritar ikke for kravet til vitenskapelig etikk. Det stilles således like strenge krav til forskning på nye behandlingstiltak og studier som ellers. De forskningsetiske komiteer anerkjenner de særskilte problemene ved å rekruttere soldater til vitenskapelige forsøk, men forutsetter forsøksledelsens særlige ansvar for å dokumentere at soldater ikke utsettes for utilbørlig press eller premiering ved sin deltagelse i studier.
Likeledes er det viktig at resultater fra undersøkelser publiseres åpent. Dette kan også forhindre at myter og feilaktige oppfatninger dannes, som eksempelvis skjedde vedrørende anestesimiddelet thiopenton etter angrepet på Pearl Harbor i 1941 (42). Dette er også viktig, ikke minst for at resultater skal kunne etterprøves og eventuelt repliseres. Et annet spørsmål er i hvilken grad behandlingsresultater og annen informasjon skal samles i registre. Fordelene med dette er åpenbare, selv om det også reiser en del spørsmål vedrørende hensynet til personvern (31, 32).
Oppsummering
Den militære sanitet har hatt stor betydning for sivil medisin – og den sivile medisin har betydd mye for den militære sanitet. Alle pasienter (soldater som sivile) har samme behov for effektiv og sikker behandling. De mange kriger opp gjennom århundrene har gitt verdifulle erfaringer, spesielt i forbindelse med penetrerende skader og effektive behandlingsforløp. Den militær vilje og evne til målrettet øving, ikke minst på ikke-tekniske ferdigheter, samt å utvikle operative ledere, er imponerende. Dette er noe man i sivil sammenheng bør lære av. Likeledes er betydningen av å se på hele behandlingskjeden godt dokumentert. Heldigvis er dette et også gjennomgående trekk ved forslaget til ny nasjonal sivile traumeplan (43). Dessverre er det lite som tyder på at forekomsten av militære eller sivile konflikter vil avta. I denne sammenheng er det kanskje viktigere enn noensinne at det sivil-militære samarbeid utvikles og styrkes, og at forskning og samarbeid, nasjonalt og internasjonalt, kan komme alle pasienter til gode gitt at protokoller og resultater blir publisert og tilgjengeliggjort.
Litteratur
Ambroise Paré – A Surgeon in the Field. I: Ross JB, McLauglin MM (red), The portable renaissance reader. New York, Viking Penguin, 1981.
Paget S. Ambroise Paré and his times – 1510 – 1590. GP Putnam’s Sons, 1897.
Baker D, Cazalaa J-B, Carli P. Resuscitation great: Larrey and Percy – a tale of two barons. Resuscitation 2005; 66: 259–62.
Welling DR1, Burris DG, Rich NM. The influence of Dominique Jean Larrey on the art and science of amputations. J Vasc Surg 2010; 52: 790 – 3.
Robertson-Steel I. Evolution of triage systems. Emerg Med J 2006; 23: 154 – 5.
Kudzma EC. Florence Nightingale and healthcare reform. Nurs Sci Q 2006; 19: 61 – 4.
Lansink KW, Gunning AC, Leenen LP. Cause of death and time of death distribution of trauma patients in a Level I trauma centre in the Netherlands. Eur J Trauma Emerg Surg 2013; 39: 375 – 83.
Skaga NO, Eken T, Steen PA. Assessing quality of care in a trauma referral center: benchmarking performance by TRISS-based statistics or by analysis of stratified ISS data? J Trauma 2006; 60: 538 – 47.
Pannell D, Brisebois R, Talbot M, et al. Causes of death in Canadian Forces members deployed to Afghanistan and implications on tactical combat casualty care provision. J Trauma 2011; 71(5 Suppl 1): S401 – 7.
Manring MM, Hawk A, Calhoun JH, Andersen RC. Treatment of war wounds: a historical review. Clin Orthop Relat Res 2009; 467: 2168 – 91.
Quinn R. Rethinking antibiotic research and development: World War II and the penicillin collaborative. Am J Public Health 2013; 103: 426 – 34.
Jones EL, Peters AF, Gasior RM. Early management of battle casualties in Vietnam: an analysis of 1,011 consecutive cases treated at a mobile army surgical hospital. Arch Surg 1968; 97: 1 – 15.
Neel S. Army aeromedical evacuation procedures in Vietnam: implications for rural America. JAMA 1968; 204: 309 – 13.
White MS, Chubb RM, Rossing RG, Murphy JE. Results of early aeromedical evacuation of Vietnam casualties. Aerosp Med 1971; 42: 780 – 4.
Morrison JJ, Oh J, DuBose JJ, et al. En-route care capability from point of injury impacts mortality after severe wartime injury. Ann Surg 2013; 257: 330 – 4.
Kragh JF Jr, Walters TJ, Baer DG, et al. Survival with emergency tourniquet use to stop bleeding in major limb trauma. Ann Surg 2009; 249: 1 – 7.
Ramly E, Runyan G, King DR. The state of the union: nationwide absence of uniform guidelines for the prehospital use of tourniquets to control extremity exsanguination. J Trauma Acute Care Surg 2016; 80: 787 – 91.
Penn-Barwell JG, Roberts SAG, Midwinter MJ, Bishop JRB. Improved survival in UK combat casualties from Iraq and Afghanistan: 2003 – 2012. J Trauma Acute Care Surg 2015; 78: 1014 – 20.
Morrison JJ, Dubose JJ, Rasmussen TE, Midwinter MJ. Military application of tranexamic acid in trauma emergency resuscitation (MATTERs) study. Arch Surg 2012; 147: 113 – 9.
Rotondo MF, Schwab CW, McGonigal MD, et al. ‘Damage control’: an approach for improved survival in exsanguinating penetrating abdominal injury. J Trauma 1993; 35: 375 – 82.
Shapiro MB, Jenkins DH, Schwab CW, Rotondo MF. Damage control: collective review. J Trauma 2000; 49: 969–78.
Rotondo MF, Bard MR. Damage control surgery for thoracic injuries. Injury 2004; 35:649–54.
Hansen KS, Uggen PE, Brattebø G, Wisborg T. Training operating room teams in damage control surgery for trauma: a followup study of the Norwegian model. J Am Coll Surg 2007; 205: 712 – 6.
Simmons JW, Powell MF. Acute traumatic coagulopathy: pathophysiology and resuscitation. Br J Anaesth 2016; 117(suppl 3): iii31-iii43.
Holcomb JB, Tilley BC, Baraniuk S, et al. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial. JAMA 2015; 313: 471 – 82.
Vassallo J, Horne S, Smith JE. Intraosseous access in the military operational setting. J R Nav Med Serv 2014; 100: 34 – 7.
Gokhale SG, Scorer T, Doughty H. Freedom from frozen: the first British military use of lyophilised plasma in forward resuscitation. J R Army Med Corps 2016;162: 63 – 5.
Garcia Hej C, Martinaud C, Macarez R, et al. The implementation of a multinational «walking blood bank» in a combat zone: the experience of a health service team deployed to a medical treatment facility in Afghanistan. J Trauma Acute Care Surg 2015; 78: 949 – 54.
Smith IM, James RH, Dretzke J, Midwinter MJ. Prehospital blood product resuscitation for trauma: a systematic review. Shock 2016; 46: 3 – 16.
http://www.birmingham.ac.uk/research/activity/mds/trials/bctu/trials/portfolio-v/Rephill/index.aspx
Rasmussen TE, Kellermann AL. Wartime lessons – shaping a national trauma action plan. N Engl J Med 2016; 375: 1612 – 5.
Bailey JA, Morrison JJ, Rasmussen TE. Military trauma system in Afghanistan: lessons for civil systems? Curr Opin Crit Care 2013; 19: 569 – 77.
Eastridge BJ, Mabry RL, Seguin P, et al. Death on the battlefield implications for the future of combat casualty care. J Trauma Acute Care Surg 2012; 73: S431–7.
Mercer SJ, Whittle CL, Mahoney PF. Lessons from the battlefield: human factors in defence anaesthesia. Br J Anaesth 2010; 105: 9 – 20.
Flin R, Maran N. Basic concepts for crew resource management and non-technical skills. Best Pract Res Clin Anaesthesiol 2015; 29: 27 – 39.
Gjeraa K, Møller TP, Østergaard D. Efficacy of simulation-based trauma team training of non-technical skills: a systematic review. Acta Anaesthesiol Scand 2014; 58: 775 – 87.
Wilson KA, Burke CS, Priest HA, Salas E. Promoting health care safety through training high reliability teams. Qual Saf Health Care 2005;14: 303 – 9.
Westli HK, Johnsen BH, Eid J, Rasten I, Brattebø G. Teamwork skills, shared mental models, and performance in simulated trauma teams: an independent group design. Scand J Trauma Resusc Emerg Med 2010; 18: 47.
Wisborg T, Brattebø G, Brinchmann-Hansen A, Uggen PE, Hansen KS. Effects of nationwide training of multiprofessional trauma teams in Norwegian hospitals. J Trauma 2008; 64: 1613 – 8.
Kahl JE, Calvo RY, Sise MJ, Sise CB, Thorndike JF, Shackford SR. The changing nature of death on the trauma service. J Trauma Acute Care Surg 2013; 75: 195 – 201.
Eastridge BJ, Costanzo G, Jenkins D, et al. Impact of joint theater trauma system initiatives on battlefield injury outcomes. Am J Surg 2009; 198:852 – 7.
Bennetts FE. Thiopentone anaesteshesia at Pearl Harbor. Br J Anaesth 1995; 75: 366 – 8.
Nasjonal kompetansetjeneste i traumatologi. Nasjonal traumeplan – Traumesystem i Norge 2015. www.traumeplan.no
Forfatteren takker disse kolleger for gode innspill:
Carl Gwinnutt, UK; Torben Wisborg, Hammerfest / Oslo; Per Einar Uggen,
Trondheim; Per Inge Wetteland, Haakonsvern; Jan Risberg, Haakonsvern;
Christopher Bjerkvig, Haakonsvern og Geir Strandenes, Haakonsvern
Avdelingsoverlege/-sjef
Akuttmedisinsk avdeling KSK
Professor II
Klinisk institutt 1
Universitetet i Bergen
Haukeland universitetssykehus
N 5021 Bergen
Nasjonal Kompetansetjeneste Traumatologi (NKT-Traume)
guttorm.brattebo@helse-bergen.no
