Samfunnsmedisinsk forskning
Michael 2016; 13: 157–171.
Etter at samfunnsmedisin ble opprettet som et eget medisinsk spesialistfag på 1980-tallet, oppstod det uklarheter om bruken av fagbetegnelsen samfunnsmedisin. Noen ønsket å reservere navnet for den nye medisinske spesialiteten, men måtte erkjenne at betegnelsen allerede var i bruk i bredere betydning ved universitetene, gjerne som samlebetegnelse for institutter som huset flere fag med tilknytning til primærhelsetjenesten og samfunnsfagene. Hvis vi anerkjenner at samfunnsmedisin er en bred fagbetegnelse som omfatter grupperettet legearbeid overfor befolkninger, lokalt, nasjonalt og globalt, vil den forskningen faget bygger på, spenne over et bredt spekter av forskningsområder, og med bruk av svært ulike metoder. Finnes det noen fellestrekk ved denne forskningen, og hvor betydningsfull er forskningen for folkehelsen og samfunnsmedisinens praktiske arbeid? Denne artikkelen er et forsøk på å ramme inn hva det forskes på, hvilke metoder som benyttes, og ikke minst – drøfte noen fallgruver og begrensninger i spennet mellom forskning og praksis.
«There is nothing a government hates more than to be well informed; for it makes the process of arriving at decisions much more complicated and difficult.»
John Maynard Keynes
Vi skal ikke dvele lenge ved denne mismodige ytringen som er tillagt økonomen John Maynard Keynes (1883 – 1946). Han er ikke blant de forskere som har grunn til å beklage seg over at hans forskning ikke fikk betydning for utforming av politikken, han som la grunnlaget for de økonomiske teoriene som muliggjorde utviklingen av etterkrigstidens moderne velferdsstater. I et langt tidsperspektiv skal vi heller ikke beklage oss over at samfunnsmedisinsk forskning er blitt oversett under utviklingen av helsevesen og folkehelsepolitikk gjennom de siste par hundre år. Tvert imot – som Øivind Larsens bidrag i dette nummeret av Michael så tydelig viser (1), har forskning og nyutvikling innen hygienefaget, bakteriologien og sosialmedisinen vært av største betydning for organiseringen av helsevesenet og for folkehelsepolitikken, ja – indirekte også for ernæringspolitikk og boligpolitikk (2).
Likevel er denne forbindelsen mellom samfunnsmedisinsk forskning og utforming av dagens politikk stadig en kilde til bekymring – om ikke annet, så blant forskerne selv. I en nylig publisert artikkel i BMJ meldes det at det med bakgrunn i amerikansk anti-lobby-lovgivning skal bli «forbudt» for forskere som mottar offentlige bevilgninger å kontakte politikere direkte med sine resultater. En helt urimelig favorisering av privatfinansiert forskning, skriver kritikerne (3), og minner oss om at formidlingen av forskningsresultater til allmennheten og politikere stadig er en viktig oppgave for forskere (4). Vi bekjenner oss alle lett til ønsket om at utforming av politikk og samfunnsliv i størst mulig grad bør være basert på kunnskap (5). En viktig forutsetning for et velfungerende demokrati er respekt for forskning og «sannhet», eller som den amerikanske tidligere senator Daniel P. Moynihan (1927–2003) formulerte det: «Everybody is entitled to his own opinion, but not his own facts».* Sitatet mye brukt nettopp i skrivende stund, som kommentar til presidentkandidat Donald Trumps mange opptredener.
Vi behøver ikke gå til historien – eller til USA – for å se hvor viktig det er at forskning og kunnskap legges til grunn for samfunnsliv og politikk, ikke minst når det gjelder folkehelse og utvikling av helsetjenester. Aktuelle spørsmål er f.eks. hvordan samfunn og helsetjeneste skal forholde seg til klimaendringer, antibiotikaresistens, migrasjon og innvandring, overvekt og fedme, økende sosiale ulikheter, eller beslutninger om avvikling av akuttfunksjoner i sykehus. Men hva er nå egentlig samfunnsmedisinsk forskning?
Samfunnsmedisinske forskningsområder
Det er åpenbart at samfunnsmedisinsk forskning spenner over et stort felt, men hva som faller innenfor eller utenfor er det fortsatt ingen påtrengende enighet om. Den store uklarheten om bruken av betegnelsen samfunnsmedisin i vår tid kan trolig spores tilbake til etablering av samfunnsmedisin som fullverdig medisinsk spesialitet i 1984. Med vedtaket på Legeforeningens landsmøte i Loen i 1983 ble både allmennmedisin og samfunnsmedisin anerkjent som fullverdige medisinske spesialiteter, og dermed som «yrkesfag « (6). Riktig nok gikk det noen år før de begge fikk sine etablerte utdanningsmodeller, med krav til hva en spesialistutdanning skulle inneholde. Men vedtaket skapte også uklarhet i forhold til universitetenes bruk av samfunnsmedisin som fagbetegnelse. Det var åpenbart at ikke alt vi drev med på disse instituttene samsvarte direkte med innholdet i det nyetablerte spesialistfaget. Blant annet måtte vi erkjenne at allmennmedisin ikke lenger passet under paraplyen samfunnsmedisin, selv om fagene tilhørte samme institutt. Instituttet i Trondheim var raskest ute med å skifte navn fra «samfunnsmedisin « til «samfunnsmedisinske fag», en mer romslig flertallsbetegnelse som under samme tak fortsatt rommet allmennmedisinen (7).* Senere ble navneendringen reversert, trolig fordi ny ledelse ikke var så opptatt av disse diskusjonene. Men på engelsk ble distinksjonen opprettholdt: Department of Public Health and General Practice.
I kjølvannet av disse navnediskusjonene oppstod en ny betegnelse, «anvendt samfunnsmedisin», brukt av Offentlige legers landsforening da entusiaster blant de offentlige legene fikk gjennomslag i Legeforeningen for en styrking av den akademiske samfunnsmedisinen, her forstått som styrking av forskning og undervisning innen det nyetablerte spesialistfaget (8). Legeforeningen hadde noen tiår tidligere hatt stor suksess med faglig påtrykk og bevilgninger for å få allmennmedisinen etablert som universitetsfag (9). Nå ble det påpekt at den nyetablerte samfunnsmedisinske spesialiteten hadde et like stort behov for Legeforeningens innsats for å styrke forskningen. Initiativet innebar også en utilslørt kritikk av universitetsmiljøene, som i stigende grad hadde vinklet sin forskning mot den rene epidemiologien og de store befolkningsdatabasene, og forsømt forskning og fagutvikling som kunne støtte opp under det praktiske, eller «anvendte», samfunnsmedisinske arbeidet i kommunene (8, 10). Et levedyktig fag med en ny spesialistgodkjenning trengte et bedre forskningsbasert fundament.
Det er vanskelig i ettertid å bedømme hvor stor betydning dette initiativet hadde på formingen av den samfunnsmedisinske forskningen her til lands. Men Legeforeningen stilte betydelige ressurser til rådighet, med løfter om midler både til professorater og vitenskapelige mellomgruppestillinger i «anvendt samfunnsmedisin». Som representanter for Offentlige legers landsforening reiste Kristian Hagestad og Dag Brekke i 1991 rundt til de fire universitetsmiljøene for å sondere hvor de nye stillingene i anvendt samfunnsmedisin skulle etableres. Det ble en slags anbuds-konkurranse. Hvilket av de fire universitetene kunne by på de beste faglige rammevilkår for de nye akademiske stillingene som skulle opprettes? En av de mest kritiske betingelsene var hvorvidt universitetet ville – eller kunne – forplikte seg til å overta stillingene som faste hjemler etter utløpet av den fem års finansieringen Legeforeningen bød på.
Det ble universitetene i Trondheim og Oslo som fikk dem, to professorater og en mellomgruppestilling i henholdsvis anvendt samfunnsmedisin og miljømedisin til Trondheim, og et professorat og en mellomgruppestilling til Oslo. Det tok flere år før denne prosessen var gjennomført, og noen stillinger ble delt. Instituttene for samfunnsmedisinske fag (under skiftende navn) ble gjennom dette initiativet sterkere forpliktet på en praksisnær forskningsprofil, og blikket for de lokale samfunnsmedisinske problemstillingene fikk en slags renessanse. Men kanskje sterkere i Trondheim enn i Oslo.
I Trondheim bidro satsingen til en sterkere vektlegging av lokalforankrede forskningsprosjekter, flere med klar vinkling mot helsetjenesteforskning, og noen også som randomiserte forsøk i samarbeid med kommunehelsetjenesten og dels også med sykehusene. Det hører med til historien at Universitetet i Oslo nylig etablerte et nytt professorat i samfunnsmedisin med fagbeskrivelse nokså lik den som i sin tid het «anvendt samfunnsmedisin». Men ordet «anvendt» var tidsaktuelt på 1990-tallet, og går nok gradvis ut igjen.
Dels som knebøyning for distinksjonen mellom samfunnsmedisin som spesialitet og som instituttbetegnelse har instituttene senere skiftet navn flere ganger, og ytterligere markert at samfunnsmedisin og allmennmedisin har ulike fagprofiler – samfunnsmedisinen rettet mot samfunn og populasjoner, allmennmedisinen mer mot individer og pasienter. Etter hvert finner vi under instituttparaplyene ulike tilstøtende fag, som medisinsk etikk, medisinsk antropologi, helseøkonomi, kvinnehelse, medisinsk historie, og ikke minst «verktøyfagene» epidemiologi og statistikk.
Hvis vi nå skal knytte innrammingen av hva som er samfunnsmedisinsk forskning til spesialistfaget samfunnsmedisin, er det nærliggende å ta utgangspunkt i den fagdefinisjonen som opprinnelig ble utarbeidet av Offentlige legers landsforening, og som mange av oss mener står seg godt også i dag (8, 10). Her skrives det at «samfunnsmedisinen integrerer kunnskap fra flere fagområder…», og at fagets grunnpillarer er (fig 1)
Epidemiologi og statistikk
Miljømedisin
Sosialmedisin
Helsetjenesteadministrasjon og helsetjenesteforskning
Med denne forståelsen av betegnelsen samfunnsmedisin er det lettere – men fortsatt ikke helt problemfritt – å redegjøre hvorfor noen av oss ved universitetene iblant betegner oss med stillinger i samfunnsmedisin, og av og til med merkelapper som epidemiolog, helsetjenesteforsker, sosialmedisiner eller trygdemedisiner. Det handler altså om ulike nivåer av spesifisering (11).
Fortsatt må det være riktig å si at det er epidemiologien og statistikken som er den samfunnsmedisinske forskningens kjernefag, en slags medisinens matematikk, med metoder og teknikker som i særlig grad er egnet til å beskrive sykdom og helseproblemer i populasjoner. Det er med denne kunnskapen i bunnen at tiltak for forebygging og helsefremming kan planlegges og iverksettes. Kritikken mot epidemiologien fra samfunnsmedisinens praktikere handler nok mer om at epidemiologien i stigende grad er blitt opptatt av sofistikerte metoder og teknikker, gjerne anvendt på de store databasene, og at forskningen dermed har lett for å miste kontakten med praksisfeltets problemstillinger. Denne kritikken er for lengst også reist internasjonalt (12).

Figur 1: Slik ble forholdet mellom spesialistfaget samfunnsmedisin og de underliggende «emnefagene» illustrert i Håndbok for spesialistutdanningen i allmennmedisin fra 1996 (faksimile fra (11)).
Forskning innen den søylen som benevnes miljømedisin har også bred betydning, særlig når man leser innstillingen fra Offentlige legers landsforening, og ser at det under denne merkelappen beskrives det som i bred forstand heter miljørettet helsevern, tidligere omtalt som teknisk hygiene (1). Da er kommunelegene på hjemmebane, med den klassiske hygienens problemstillinger: Drikkevann, renovasjon, smittevern, støy- og luftforurensning, inneklima, arealplanlegging, «helse i plan», og alt dette som havner på kommunelegens bord. Behovet for forskningsbasert kunnskap er åpenbart, og vi hører ikke sjelden at samfunnsmedisinere både lokalt og sentralt etterlyser forskning på nye problemstillinger.
Den sosialmedisinske søylen bærer i seg fagtradisjonen etter Axels Strøms professorat fra 1951 (1). Sosialmedisinen beskrives slik med lærebok i sosialmedisin fra 2004 (13). «Sosialmedisinens oppdrag er å studere de sosiale forhold som virker inn på helse og sykdom samt hvordan de sosiale vansker som følger av sykdom kan avhjelpes. Faget skal bidra til å bedre helsen til vanskeligstilte grupper.» Her ser vi avgrensningen mot den klassiske hygienen og miljørettet helsevern, selv om sosiale forhold så utvilsomt også kan preges av tekniske og materielle omgivelser. Det følger også av fagbeskrivelsen at sosialmedisinen skal forholde seg til en etisk-politisk dimensjon av sosial rettferdighet* Mye omdiskutert da læreboka ble skrevet. Det var ikke åpenbart at et akademisk fag skal ha en verdimessig forankring., og at faget må ha en betydelig interesse for trygde- og velferdsordninger og andre tiltak som kan avhjelpe konsekvensene av sykdom og funksjonssvikt. Her har forskning innen attføringsarbeid og trygdemedisinen sin klare rolle, og strengt tatt kunne denne tredje fagsøylen hatt betegnelsen trygde- og sosialmedisin. Helt sentralt i denne forskningen står også sosial-epidemiologien (14), med særlig vekt på forskning på de sosiale ulikhetene i helse og på kulturelle og etniske faktorer som former befolkningens helse.
Søylen med betegnelsen helsetjenesteadministrasjon og helsetjenesteforskning er den som kanskje har undergått den største utviklingen som bidragsyter til den samfunnsmedisinske forskningen, ikke minst ved at helseøkonomi har fått sin plass ved de samfunnsmedisinske instituttene. Også utenfor disse instituttene utføres det innen helseøkonomi i stigende grad forskning med høy relevans for samfunnsmedisinen, for eksempel innen trygdemedisin. Det er også innen helsetjenesteforskningen og trygdemedisinen at vi ser hyppigere bruk av randomiserte forsøk som ledd i evaluering av tiltak.
Etter hvert som faginnholdet i spesialistfaget samfunnsmedisin får en noe løsere tilknytning til kommunehelsetjenesten, slik Magne Nylenna går inn for i en utredning fra 2004 (15), vil også problemstillinger knyttet til administrasjon og ledelse, ikke minst i sykehusene og i de store helseforetakene, få en mer sentral plass i den samfunnsmedisinske forskningen.
Samfunnsmedisinske forskningsmetoder
Med denne skissen av den samfunnsmedisinske forskningens emneområder som bakteppe, er det nærliggende å stille spørsmålet om hva som kjennetegner samfunnsmedisinske forskningsmetoder. Har samfunnsmedisinen som fagdisiplin et selvstendig vitenskapelig fundament? Finnes det en særegen samfunnsmedisinsk forskningsmetode?
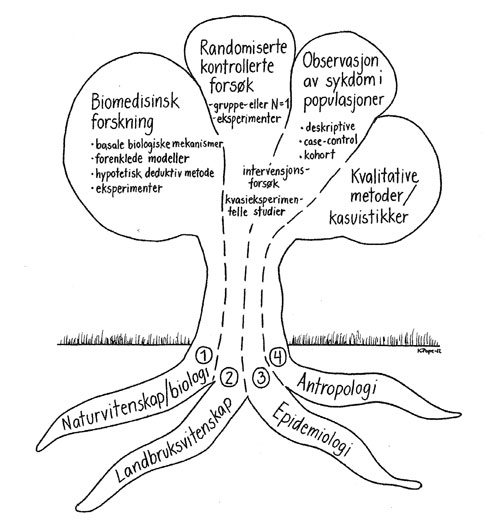
Figur 2: Som i andre medisinske fagdisipliner låner også den samfunnsmedisinske forskningen metoder fra ulike vitenskapstradisjoner, her billedliggjort med fire tydelige røtter (faksimile fra (16)).
Det samme kritiske spørsmålet ble i sin tid stilt til allmennmedisinen da fagets utøvere hadde ambisjoner om å få etablert en egen allmennmedisinsk spesialistutdanning (9, 16). Svaret er det samme: Samfunnsmedisinen har ikke noe særegent vitenskapelig fundament. Det har heller ikke de andre medisinske spesialistfagene. Vi – også vi samfunnsmedisinere – låner vitenskapelige paradigmer, tenkning og forskningsmetoder fra ulike vitenskapstradisjoner.
Det er ikke så ofte vi reflekterer over det. Men det kan være nyttig å gå til røttene, bokstavelig talt, og jakte på hva slags tenkning og hvilke fagtradisjoner som ligger til grunn for den samfunnsmedisinske forskningen. Vi ser umiddelbart at det er forskjell på epidemiologiens observerende og ikke-intervenerende posisjon, og de randomiserte forsøkene, der man nettopp setter tiltak i verk med tanke på å evaluere effekter av dem. På samme måte er det åpenbare forskjeller mellom den tenkningen og de metoder man anvender i naturvitenskapene og det som er de kvalitative studienes grunnregler.
Jeg har gjennom årene interessert meg for disse lange linjene i vitenskapshistorien, og lent meg til tanken om at de fleste (om ikke alle) medisinske spesialiteter låner sine forskningsmetoder fra fire grunnleggende vitenskapstradisjoner (16):
Den naturvitenskapelige og biologiske
Den landbruksvitenskapelige
Den epidemiologiske
Den antropologiske
Slik også for samfunnsmedisinen. Det som skiller forskningen innen de ulike spesialitetene er ikke av prinsipiell art, men snarere hvor mye vi anvender av disse ulike tradisjonenes tenkesett og metodiske verktøykasser. I figur 2 er denne tankemodellen omsatt til bildet av et tre med flere store grener, der dagens medisinske (og samfunnsmedisinske) forskning har fått sine betegnelser i hver gren, her i tallet fire. Historisk sett kan vi følge hver av dem ned til røttene, til nettopp de fire vitenskapstradisjonene som ligger til grunn (16).
Noen vil stille spørsmål ved om naturvitenskapene egentlig har noen betydningsfull plass i den samfunnsmedisinske forskningen. Svaret avhenger av hvor bredt man vil definere samfunnsmedisinen. I alle fall er det åpenbart at forskning og kunnskap fra naturvitenskapene, og den delen av medisinen som bygger på naturvitenskap, har den største betydning som bakteppe i mye samfunnsmedisinsk arbeid. Bekjempelsen av smittesykdommer og de store epidemiene var en samfunnsmedisinsk og politisk oppgave, men kunne knapt hatt noen framgang uten kunnskapen fra naturvitenskap og biologisk forankret medisin. Slik også i dag med spørsmål knyttet til f.eks. antibiotikaresistens, luftforurensning, eller drikkevannshygiene.
Den rota som umiddelbart får kolleger til å stusse, er den jeg benevner landbruksvitenskapelig forskning. Men det henger altså sammen med utvikling av sannsynlighetsregningen og statistikken tidlig på 1900-tallet. Her åpnet det seg helt nye muligheter til å studere effekter av intervensjoner i komplekse systemer der man ikke nødvendigvis kunne forstå i detalj hva som virker – eller hvorfor, slik ambisjonene ellers er i naturvitenskapene.
Kanskje var det tilfeldig at denne nye tilnærmingen først fant sin nyttige anvendelse i landbruksvitenskapene, der blant annet matematikeren Ronald Fisher (1890 – 1962, han med Fisher eksakt-testen) arbeidet på 1920-tallet. På den tids landbruksvitenskapelige forsøksstasjoner oppstod teoriene om randomiserte utvalg og randomisert allokering, variansanalyser og bruk av statistikk på gruppenivå for å finne ut «hva som virker». Sagt i enkelhet, er det kornsort A eller B som gir best avling? Hvordan håndtere virkningen av ulikt jordsmonn, vann og sollys, det vi i epidemiologien kaller confoundere, eller tilsløringsfaktorer? Her hadde Fisher og hans kolleger innen statistikken gode svar. Og da ser vi veien til dagens befolkningsbaserte utvalgsundersøkelser og de randomiserte kontrollerte forsøkene, som har fått slik bred anvendelse ved utprøving av legemidler og i klinisk medisin, men også i samfunnsmedisinen. Mange tiltak på befolkningsnivå bør – hvis det er praktisk overkommelig – evalueres med kontrollerte studier: Er det helsemessige gevinster av systematisk screening for brystkreft (17)? … eller av gratis skolemåltid til alle elever (18)? Kan det være billigere og bedre å behandle eldre pasienter i intermediæravdelinger fremfor i sykehusavdelinger etter akutt sykdom (19)? Svar på slike spørsmål har åpenbar betydning for samfunnsmedisinens beslutningstakere og politikere, og resultater fra randomiserte studier tillegges vanligvis stor vekt.
At metoder fra den epidemiologiske forskningstradisjonen er sentrale for den samfunnsmedisinske forskningen trenger knapt noen begrunnelse. Mer overraskende er det kanskje at kvalitative studier får en økende betydning i kunnskapsoversikter som sikter på å besvare viktige spørsmål for samfunnsmedisinsk planlegging og helsepolitikk.* Magne Nylenna, personlig meddelelse. Ellers blir systematiske kunnskapsoversikter bare sporadisk omtalt i denne artikkelen.
Den samfunnsmedisinske forskningens begrensninger og fallgruver
Også innen samfunnsmedisinen er det nærmest blitt et mantra at tiltakene skal være kunnskapsbaserte: «Evidence based», som det kom til å hete da kanadieren David Sackett (1934–2015) og kretsen rundt ham på 1990-tallet reiste et slags opprør mot det vi i medisinen drev med uten å sjekke om det faktisk virket slik vi trodde (20). Kritikken var berettiget, og medførte at det i langt høyere grad enn tidligere ble lagt vekt på de randomiserte forsøkene som grunnlag for klinisk og samfunnsmedisinsk praksis. Riktig nok var Sackett selv nøye med å understreke at denne «evidence-based»- bevegelsen slett ikke alltid lente seg til randomiserte forsøk, men til det som til enhver tid var «best avaliable evidence» (5, 20).
Likevel ser det ut til at de randomiserte forsøkene får en betydelig tyngde i de såkalte kunnskapsoppsummeringene, de som både her til lands og internasjonalt prøver å sammenfatte «hva forskningen sier». Med den svære strømmen av vitenskapelige publikasjoner som kommer hvert år er det åpenbart påkrevet at kompetente forskere hjelper praktikere og politikere med å analysere og konkludere når det etterlyses kunnskapsbaserte svar på viktige spørsmål.
Det er imidlertid to betydningsfulle begrensninger i anvendelsen av slike kunnskapsoversikter i samfunnsmedisinsk praksis.
Den første kan populært omtales som «loven om den omvendte evidens» – at vi gjerne har dårligst evidens for å underbygge de tiltakene som har det største potensialet for å bedre helsetilstanden på befolkningsnivå (21). Og at mangel på evidens for at et tiltak virker lett kan forveksles med evidens for at tiltaket ikke virker.
Den andre handler om forskningens kontekst og generaliserbarhet – at vi ofte ledes til å anvende resultater fra samfunnsmedisinsk forskning som er utført under andre samfunnsforhold og i andre sosiale sammenhenger enn der våre tiltak skal settes inn.
Den første av disse begrensningene ble tydelig for de av oss som arbeidet i den såkalte Ekspertgruppe for sosial ulikhet i helse i Helsedirektoratets regi for et tiår siden. Vår oppgave var blant annet å gi råd til myndighetene om tiltak som kunne bidra til å redusere sosiale helseulikheter. De kunnskapsoversiktene vi innhentet i den sammenhengen var oss til liten nytte (21). I den grad det kunne konkluderes om effekter av tiltak, dreide det seg stort sett om individbaserte tiltak knyttet til fysisk aktivitet og røykeslutt, rett og slett fordi det nettopp på de områdene fantes randomiserte forsøk. De av oss som hadde tanker om betydningen av barnetrygd eller andre brede universelle velferdsordninger, gratis skolemåltid, tilskudd til frakt av frukt og grønt til Nord-Norge eller liknende større reformer, fikk ingen støtte i kunnskapsoversiktene. På disse områdene fantes det ikke forskningsbasert kunnskap. Vi var kort og godt offer for det epidemiologer har kalt «becoming prisoner of the proximate» (22, 23).
Vi ble også oppmerksomme på det noen forskere innen epidemiologien har kalt «the life style drift», tendensen til å rette oppmerksomhetene mot enkeltindividers atferd og «livsstil», ettersom slik atferd på individnivå er rimelig bra kartlagt i epidemiologiske studier. Ved å rette oppmerksomheten ensidig mot denne siste i rekken av årsaksfaktorer til sykdom og uhelse, så vi at helsetjenesten kunne legge stein til byrden for de mest utsatte ved «blaming the victim», forklaringer om at de syke og overvektige egentlig har seg selv å skylde.
Som motvekt til denne måten å se helseproblemene på hadde vi i denne perioden god støtte av epidemiologene Geoffrey Rose (24) og Michael Marmot (25), som understreket betydningen av å se på «causes of the causes «, årsaken til årsakene, altså hele kjeden av samfunnsmessige og individuelle faktorer som i siste instans preger enkeltindividenes helse. Da stortingsmeldingen om «Nasjonal strategi for å redusere sosiale helseforskjeller» kom i 2006 (26) var dette resonnementet tydelig understreket, både i tekst og bilder (fig 3).
Figur 3: Faksimile fra stortingsmeldingen om nasjonal strategi for å utjevne sosiale helseforskjeller (26): Årsaker til god helse eller sykdom finnes på mange nivåer, fra de store politiske og samfunnsmessige rammebetingelsene til venstre i figuren, via forhold i lokalsamfunn, skoler og familier, til det siste leddet i kjeden, det som treffer individet, og det som er lettest å få øye på – individets atferd.
Vi må trolig avfinne oss med at tiltak og reformer for å bedre folkehelsen vanligvis har et svakere evidens-grunnlag enn det som er standard i klinisk medisin, der behandlinger og intervensjoner er mer entydige og utfallene lettere å måle. Viktig er det likevel at mangel på evidens for at noe virker på folkehelsens område ikke tolkes som evidens for at tiltaket ikke virker.
Debatten om gratis skolemat for noen år siden kan illustrere problemet. Det ble i 2006 utarbeidet en rapport om hva slags evidens vi har for at et skolemåltid til alle kan bidra til bedre helse og læring (18). Det vil si, rapporten drøftet virkninger av fem ulike måltidsmodeller, fra den enkleste, med bare gratis frukt eller grønt, til den mest omfattende, varm mat tilberedt på skolen. Rapporten var usedvanlig grundig, men årsaksforholdene er komplekse, og konklusjonene ble forsiktige. Det var bare den enkleste av disse modellene, et stk frukt eller grønnsak, som kunne understøttes av tilgjengelig evidens, herunder også kost-nytte-vurderinger, stod det å lese.
Rapporten sa ikke at de andre modellene ikke vil ha tilsiktet virkning, bare at man ikke hadde evidens for nettopp det. Likevel ble debatten i mediene utlagt som at de andre måltidsmodellene ikke virket, og forslaget om skolemat ble effektivt skutt ned. Slik kan ønsket om at samfunnsmedisinske tiltak skal være evidensbaserte bli en betydelig konserverende kraft – det er lett å skyte ned reformer som ikke støttes av tilgjengelig kunnskap. Og vi kan undre oss over at politikere på 1930-tallet innførte Oslo-frokosten, uten en helseøkonomisk vurdering i forkant. Ingen har senere betvilt at det var et viktig helsefremmede og sosialt utjevnende tiltak.
Den andre av de to anførte begrensningene dreier seg om den samfunnsmedisinske forskningens generaliserbarhet, eller «eksterne validitet», som det heter på forskningsspråket. Det ligger i denne forskningens natur at den ofte befatter seg med komplekse sosiale og samfunnsmessige sammenhenger der det ikke er så enkelt å rendyrke årsak og virkning. Hvor sikre kan vi f.eks. være på at forskning på organisering og drift av sykehus i USA har overføringsverdi til Innherred eller Namsos? Og hva kan vi lære om organisering av velferdstjenester eller attføringsprogrammer fra deler av verden der nivået av tillit til myndigheter og helsetjenester er helt annerledes enn hos oss? Ja – svaret kan lett bli at det er behov for økonomiske incentiver og mer telling, måling og kontroll.
Igjen står vi overfor problemet med at de randomiserte kontrollerte forsøkene har en tendens til å rangere høyest i kunnskapshierarkiet. Det er lettere å framskaffe eksakt og pålitelig kunnskap om virkninger på helsa av begrensede sosialpolitiske tiltak og isolerte «programmer», enn av brede universelle ordninger. Det gjelder for eksempel også virkninger på folkehelsa av de nordiske velferdsordningene og politiske tiltak for utjevning av levekår. De kommer ikke opp i forskningsbaserte oversikter over hva som «virker «. Men forskningen er internasjonal, og når norske studier mangler, finnes det gjerne noen utenlandske som vi i beste mening prøver å innpasse i vår fortolkning av hva som er kunnskapsbasert.
Et av de sentrale spørsmålene når det gjelder organisering av sykehus er for eksempel sammenhengen mellom volum og kvalitet: Hvor stort volum av prosedyrer og operasjoner må en avdeling eller en lege ha for å sikre at kvaliteten er god nok? Kan vi anvende data fra USA der befolkningstettheten er stor og sykehusavdelinger har helt andre muligheter for spesialisering? Når helseministeren viser til forskning som antyder at et sykehus må ha et visst befolkningsgrunnlag for å opprettholde akuttfunksjoner, har han da tatt bosetting, vær og geografi i betraktning?
Det er ikke noe unntak at samfunnsmedisinsk forskning får en sentral plass i helsepolitisk planlegging og politiske debatter. Da Samhandlingsreformen ble presentert i 2009 bygget den dels på forskning som antydet at mer av pasientbehandlingen trygt kunne tilrettelegges i kommunene i stedet for i sykehusene (19). Også her vil spørsmål om generaliserbarhet av kunnskap komme opp igjen. Hvordan kan vi sikkert vite hva som virker når nye tiltak settes i verk? Og når lokale allmennleger piper over større ansvar og økende vaktbelastning, er vi da sikre på at de samlede virkningene i hele behandlingskjeden er evaluert?
Mer berømt internasjonalt er diskusjonene som oppstod da British Medical Journal i 2002 publiserte en artikkel med sammenlignende data mellom Californias Kaiser Permanente og britiske National Health Service. Forfatterne mente å kunne vise at den amerikanske helsetjenestekjeden hadde høyere effektivitet enn NHS, – «getting more from their dollars» (27). Artikkelen slo ned som en bombe i den debatten som nettopp da forgikk om organisering og drift av den britiske helsetjenesten, og ble umiddelbart tatt til inntekt for forslag om mer privat drift (28). Først langt ut i debatten kom motforestillingene, først og fremst at forfatterne ikke hadde vektlagt at Kaiser Permanente bare har ansvar for den del av befolkningen som er medlemmer og betaler sine forsikringer, mens britiske NHS tar seg av hele befolkningen, også de fattige og uetablerte som gjerne krever mest helsetjenester (29).* «I will never forgive the BMJ for this», sa vår norgesvenn professor Allyson Pollock senere i et foredrag på Oppdal, som kommentar til at BMJ hadde publisert denne amerikanske artikkelen, og ikke ville ta inn hennes kritiske analyser av den. Det var flere viktige innvendinger også. Men igjen et spørsmål om begrensninger i generaliserbarhet av forskningsresultater.
Noe å lære av dette?
Det er mulig at vi kunne komme noe lenger i disse diskusjonene ved å klargjøre hva vi mener med evidens, eller at noe er kunnskapsbasert på folkehelsens område. Blant samfunnsmedisinere diskuteres en bredere fortolkning av begrepet evidens, der også andre kilder til kunnskap trekkes inn. Evidensens viktigste råvare vil fortsatt være forskningsbasert kunnskap. Men det anerkjennes at slik kunnskap ofte må utdypes og suppleres med den best tilgjengelige fagkunnskap fra eksperter i feltet, fra de som berøres av tiltaket, fra de som kjenner utfallet av tidligere tiltak på samme saksområdet, – altså en større vektlegging av aktørenes egen erfaring.
«Politik är att vilja», sa den svenske statsminister Olof Palme (1927–86). Og vi får anerkjenne at det er et sprang fra samfunnsmedisinens begrensede tiltak til de store politiske reformene som preger folkehelse og samfunn. De mest betydningsfulle velferdsreformene gjennom det forrige hundreåret, de som skapte velferdsstaten, var knapt basert på utredninger om hvorvidt de var evidens-baserte. Men fortsatt må vi forvente at den politikken og de tiltak man iverksetter for å bedre folkehelsa, i det minste ikke går på tvers av den kunnskapen man faktisk har.
Litteratur
Larsen Ø. Samfunnsmedisin – ord og begreper. Michael 2016: 13; 86 – 103.
Ridderstrøm G. Helse og fysisk planlegging i Norge 1814 – 2008. Ph.d. avhandling. Ås: Norges miljø- og biovitenskapelige universitet, 2015.
Smith KE, Collin J, Hawkins B, Hilton S, Moore L. The pursuit of ignorance. BMJ 2016; 352:i1446. http://www.bmj.com/content/bmj/352/bmj.i1446.full.pdf
Westin S. Fagformidling i pressen og kontakt med journalister. Michael 2008; 5: 51 – 61.
Bjørndal A. Improving social policy and practice: Knowledge matters. Lancet 2009; 373: 1829 – 31.
Innstilling om videreutdanning i samfunnsmedisin og administrasjon. Lysaker: Den norske lægeforening, 1983.
Westin S. Begrepet samfunnsmedisin. Ny betegnelse for institutt for samfunnsmedisin i Trondheim. Tidsskr Nor Lægeforen 1984; 104: 1465.
Akademisk styrking av samfunnsmedisinen. Lysaker: Den norske lægeforening, 1993.
Evensen SA, Gradmann C, Larsen Ø, Nylenna M, red. Allmennmedisin som akademisk fag. Michael 2009; 6: 1 – 126.
Hagestad K. Hvor går norsk samfunnsmedisin? Fra motbakke til motoffensiv. Tidsskr Nor Lægeforen 1991; 111: 2187 – 8.
Getz L, Westin S. Primærlegen som samfunnsmedisiner. I: Håndbok for spesialistutdanningen i allmennmedisin. Oslo: Ad Notam Gyldendal, 1996 (2. utgave 1999): 311 – 21.
Putting public health back into epidemiology. Lancet 1997; 350: 229.
Mæland JG, Fugelli P, Høyer G, Westin S, red. Sosialmedisin – i teori og praksis. Oslo: Gyldendal Akademisk, 2004.
Mæland JG, Elstad JI, Næss Ø, Westin S, red. Sosial epidemiologi. Sosiale årsaker til sykdom og helsesvikt. Oslo: Gyldendal Akademisk, 2009.
Nylenna M. Samfunn + medisin = Samfunnsmedisin. En rapport om samfunnsmedisinens muligheter og problemer i Norge. Oslo: Sosial- og helsedirektoratet, 2004.
Westin S. Kunnskapens røtter og grener – forskningstradisjoner i medisinen. I: Larsen Ø, Fretheim A, Frøyshov Larsen I, Westin S red. Medisinsk kunnskap. Hvor kommer den fra og hva brukes den til? Oslo: Gyldendal Akademisk, 2012.
Johnsen R, Baak JPA, Emblem AW et al. Research-based evaluation of the Norwegian Breast Cancer Screening Program. Oslo: The Research Council of Norway, 2015.
Skolemåltidet i grunnskolen – kunnskapsgrunnlag, nytte- og kostnadsvirkninger og vurderinger av ulike skolemåltidsmodeller. Rapport fra en arbeidsgruppe nedsatt av Kunnskapsdepartementet. Oslo: Kunnskapsdepartementet, 2006.
Garåsen H, Magnussen J, Windspoll R, Johnsen R. Eldre pasienter i sykehus eller intermediæravdeling – en kostnadsanalyse. Tidsskr Nor Lægeforen 2008; 128: 283 – 5.
Sackett D, Rosenberg WMC, Muir Gray JA et al. Evidence based medicine: What it is and what it isn’t? It’s about integrating individual clinical expertise and the best external evidence. BMJ 1996; 312:71 – 2.
Westin S, Giæver Ø. Loven om den omvendte evidens. I: Larsen Ø, Frøyshov Larsen I, Fretheim A, Westin S, red. Medisinsk kunnskap – hvor kommer den fra og hva brukes den til? Oslo: Gyldendal Akademisk, 2012: 160 – 72.
McMichael AJ. Prisoners of the proximate: Loosening the constraints on epidemiology in an age of change. Am J Epidemiol 1999; 149: 887 – 97.
Westin S. Epidemiology and health policy: How to avoid becoming prisoner of the proximate. Norsk Epidemiologi 2015; 25: (1 – 2): 39 – 45.
Rose G. The strategy of preventive medicine. Oxford: Oxford University Press, 1992.
Marmot M. Achieving health equity: from root causes to fair outcomes. Lancet 2007; 370: 1153 – 63.
St.meld. nr 20 (2006 – 2007). Nasjonal strategi for å utjevne sosiale helseforskjeller.
Feachem RGA, Sekhri NK, White KL. Getting more from their dollars: comparison of the NHS with California’s Kaiser Permanente. BMJ 2002; 324: 1335 – 43.
Westin S. Råkjør mot engelsk allmennpraksis. Utposten 2015; nr 2; 38 – 41.
Talbot-Smith A, Gnani S. Questioning the claims from Kaiser. Br J Gen Pract 2004; 54: 415 – 21.
steinar.westin@ntnu.no
Institutt for samfunnsmedisin
Norges teknisk-naturvitenskapelige universitet
Trondheim
