Helsen bakom helsepolitikk og helseforvaltning
Michael 2013; 10: Supplement 13, 31–70.
Da Norge fikk et departement for helsesaker i 1913, befant landet seg midt i en omfattende forvandlingsfase. Samfunnet var ungt og voksende med fortsatt høy dødelighet og høye fødselstall, kompensert gjennom emigrasjon og urbanisering, i motsetning til et samfunn med mange eldre og betydelig immigrasjon hundre år senere. Spedbarnsdødeligheten var fortsatt høy, men på god vei ned. Smittsomme sykdommer dominerte, med tuberkulosen som den store svøpe. Sykdomsspekteret dreide fra infeksjoner og ernæringssvikt til kroniske lidelser og de høyere aldres sykdommer. Betingelsene for helse ble jevnt bedre, men både friskes og sykes kunnskaper og holdninger, foruten forventninger til helse og helsehjelp, endret seg samtidig. Befolkningens viktigste kontakt med medisin og helsevesen var tradisjonelt primærlegen. Sykehusmedisinen utviklet seg lenge sterkt, især fra 1950-årene, men med tiltak som fastlegeordningen og samhandlingsreformen ved inngangen til 2000-tallet inntok førstelinjetjenestene igjen en hovedrolle. Ledelsen av helsevesenet har endret seg fra fagstyrt til folkevalgt kontroll. Når helseforholdene var i jevn bedring, selv i vanskelige tider, og på tross av at effektive medikamenter for infeksjonsbehandling ikke kom i vanlig bruk før etter 1945, skyldtes dette i stor grad samfunnsmedisinsk innsats, og indirekte effekter av medisinsk kunnskap som lå som en av flere bakgrunnsfaktorer i politikk og forvaltning.
Piken og tallet
Er 5,24 et stort tall?
For å belyse dette umulige spørsmålet, se på dette bildet av en ett år gammel pike (fig. 1). Bildet er tatt i 1912 i Finnes fotografiske Forretning, dvs. i et anerkjent fotoatelier i Kristiania. Barnet ser alvorlig på betrakteren, der hun er omgitt av tidsriktige sosiale markører som klesdrakten og hunden. Hunden er dessuten ikke noen hvilken som helst hund. Det er en samojed som var i slekt med hundene til tidens store helt Roald Amundsen (1872– 1928), er det blitt meg behørig fortalt, gjentagne ganger. Piken på bildet er nemlig min mor.

Figur 1: Edith Schie (Larsen) (1911–97) og samojedhunden Sonja. I en medisinhistorisk framstilling av folkehelsen er det på sin plass å ha med et bilde av et ett år gammelt barn. Ved ettårsalderen er det farlige første leveår overstått. Især på grunn av den nære sammenhengen med ernæring og hygiene regnes spedbarndødeligheten som en god indikator for et samfunns utviklingsnivå.
(Foto: Finne 1912)
Tallet 5,24 har med helse å gjøre. I dette tilfelle er tallet 5,24 prosent, og det er spedbarndødeligheten i Norge i 1913. Med andre ord: Av hundre nyfødte barn døde mellom fem og seks i første leveår i 1913, og i årene forut var det omtrent det samme.
Altså: Er 5,24 % et høyt tall? For de mellom fem og seks av hundre familier der spedbarnet døde, føltes situasjonen betydelig annerledes enn for de rundt 95 % der den nyfødte overlevde sitt første leveår. Min fars søster døde som spedbarn. Tallet 5,24 gir et glimt inn i den folkehelsen det nye departementet skulle ta seg av i 1913.
Et hundreårsjubileum – noe spesielt?
Her i Norge har vi tradisjoner for å feire jubileer, ikke bare for å feire, men for å benytte åremål som påskudd og anledning til å se tilbake – gjerne med en baktanke, kanskje kan vi lære noe av det? Men er hundre år lenge?
Jubileer blir noe forskjellige, alt etter hvilket antall år man markerer. Avfeiring av f. eks. noe som skjedde i middelalderen, har selvsagt fagfolkenes middelalderhistorie å støtte seg på, men personlige bånd til det som hendte er ikke lenger der. Framme ved 1700-tallet er vi kanskje i en tid som noen har et forhold til. Med 1800-tallet blir det straks annerledes. Noen har kan hende en fjern forfar som var Eidsvollsmann i 1814. Dessuten – dersom vi tenker oss om, det Norge som ble bygd opp i det 19. århundre, danner simpelthen grunnstrukturen i det sosiale landskapet som omgir oss i dag, så nå kjenner vi oss liksom mer igjen.
Men det er etter mitt skjønn noe eget ved nettopp hundreårsjubileer. Hundre år er egentlig den lengste periode bakover i tiden hvor folk flest har personlige relasjoner. Man har hørt mye om, eller husker oldeforeldre og besteforeldre som levde for hundre år siden. Man har personlige ankerfester når man ser seg om i lokalsamfunnet. Vi kjenner de viktigste trekk av historien, ikke bare fordi vi har lært om den, men også fordi vi på en eller annen måte har følt den på kroppen.
Hva betyr dette for det historiske tilbakeblikket? Det betyr simpelthen at kildegrunnlag og bakgrunn for vurderinger blir annerledes enn for eldre tider – man er mer med selv. Hundre år er altså ofte ganske lenge – men ikke altfor lenge.
Helsedepartementet er hundre år i år. Det ble opprettet i 1913. Det var et viktig offentlig tiltak for å håndtere helseproblemene i datidens samfunn. Men hvordan var egentlig datidens samfunn – og datidens folkehelse? Hvordan var premissene for det som skjedde?
Samfunnet rundt 1913
Befolkningen
Hvordan var egentlig landet? Dei gamle Fjell i Syningom er alltid eins aa sjaa, skrev Ivar Aasen i 1875 (fig. 2). Men hva med befolkningen under de gamle fjell?* Data fra www.ssb.no. Pr. 1. januar 1913 var vi 2 435 178 innbyggere, altså omtrent halvparten så mange som i 2013. Av disse var nokså nøyaktig 30 % bosatt i rikets byer, mens 70 % hørte hjemme i landdistriktene. Nå er det mer enn omvendt, ettersom ca. 75 % av oss som lever i Norge i 2013, bor i tettbygd strøk.
I 1913 ble det født 61 294 barn i Norge, mens antall dødsfall var 32 442. Grovt sagt, det ble født dobbelt så mange som det antallet som døde. Vi ser for oss et ungt samfunn.
I 2012 ble det født 60 255 barn i Norge, altså omtrent samme tall som for hundre år siden. Men med en dobbelt så stor befolkning, blir tilveksten ved fødsel omtrent det halve.
I 2012 avgikk 41 992 nordmenn ved døden. Dette er nær 30 % flere enn i 1913, men relativt sett blir den alminnelige dødeligheten i befolkningen vesentlig mindre, henholdsvis 13,3 ‰ (1913), mot 8,4 ‰ (2012). Igjen ser vi av tallene at vi nå i vår tid (2012) har en befolkning som vokser med et fødselsoverskudd som i 2012 var 18 233, mens det i 1913 var et fødselsoverskudd på hele 28 852.
Noen innvandring, i ethvert fall som vi har tall for, var det ikke i 1913. Derimot har vi tall for 9 876 personer som utvandret til oversjøiske land, dvs. en statistisk eufemisme for USA, dit de fleste emigranter dro. I 2008, derimot, var det mer uro i migrasjonen fra og til utlandet. 66 961 innvandret og 23 615 utvandret, hvilket gir en netto innvandring på 43 346 personer. Relativt sett vokser altså befolkningen i sum omtrent like mye nå som i 1913 – men på en annen måte.
Emigrasjonsbølgen var fortsatt viktig i 1913, men sosialt sett var den interne migrasjonen viktigere. Helt siden midten av 1800-tallet og til i dag har flyttestrømmene gått fra land mot tettsted i Norge. Til og med de senere års katt-og-kanin-kultur har kommet til kort. Romantisk retur til røttene er viktigere i media enn i virkeligheten.
Norges befolkning var med andre ord tallmessig sett temmelig annerledes, den gang det nye departementet ble opprettet.
Landet og innbyggerne
Kulturlandskapets historie i Norge viser oss at selve landet så annerledes ut rundt 1913 – generelt færre trær og mer nedbeiting, samt tegnene på datidens jordbruksmetoder, slik f. eks. Auguste Léons unike fargefotografier fra 1910 dokumenterer (fig. 3).

Figur 2: Dovre brukes ofte som et slags sinnbilde på Norge som det trauste og uforanderlige. Hvis Ivar Aasens dikt Dei gamle fjell i Syningom er alltid eins aa sjaa fra 1875 gis en tolkning som går ut over det konkrete, fjellene, er det tvilsomt om landet utgjør et så konstant bakteppe som tradisjonen tilsier.
(Foto: Øivind Larsen 2012)
Hvordan var de sosiale betingelsene for helse? Historieprofessor Knut Kjeldstadli kalte sitt bind av Aschehougs Norgeshistorie (1994) om perioden 1905 – 35 Et splittet samfunn. Året 1913 befant seg nokså midt i en sosial overgangsfase hvor vi, som han skrev, hadde én nasjon, to samfunn og tre klasser. Norge var fortsatt et bondesamfunn, jamfør hva vi nevnte om befolkningsstrukturen og bosettingen. Samfunnet i 1913 skilte seg altså klart fra det mer moderne, urbane samfunn, slik vi opplever det i 2013.

Figur 3: Røldal 1910. (Foto: Auguste Léon. Gjengitt etter Kjelstadli K. Et splittet samfunn 1905 – 35. Aschehougs Norgeshistorie, bind 10. Oslo: Aschehoug, 1994.)
Men det skilte seg også fra samfunnet hundre år før, da Norge skulle stå på egne bein fra 1814, etter krig, blokade og barske nødsår. Da gikk skillet i store trekk mellom på den ene siden et tynt øvre sjikt bestående av velstående eiendoms- og virksomhetsbesittere og en mindre beslått elite, vesentlig av embetsmenn, og på den annen side alle andre nordmenn. De fleste av disse hadde mer enn nok med å sikre det daglige brød. Det hadde også den etter hvert økende andelen lønnstakere.
Især i perioden 1905 til 1920 hadde vi en sterk industriell utbygging. Selv om noe av utbyggingen også skjedde i distrikts-Norge, ga dette en markert by-land dikotomi. Industriutviklingen og moderniseringen av samfunnet skapte en ny klassestruktur, nemlig et borgerskap og en arbeiderklasse som hadde andre interesser enn bondebefolkningen. «Den norske trekanten» kaller Kjeldstadli dette fenomenet, og understreker hvor viktig det ble, fordi de tre grupperingene lenge var politisk sett nokså like sterke.
Krigsårene 1914–1918 ble magre og vanskelige for folk flest, selv om Norge formelt sett sto utenfor selve krigen. Jobbetiden etterpå, da raske penger kunne tjenes på andres bekostning, tillot menneskets rovdyrnatur å spille opp. Materielle vansker, arbeidsløshet og skremmende nyheter utenfra, f. eks. om den russiske revolusjon, ga næring til ytterliggående strømninger, både mot rødt, blått og grønt. I det norske samfunnet på begynnelsen av 1900-tallet var derfor grunnlaget lagt for en lang rekke konflikter, der etterdønningene sannsynligvis kan spores helt til vår tid.
Levekårene var ulike i de ulike delene av befolkningen. Dette vil også si at betingelsene for helse var annerledes. Fysisk var forholdene i byer og på landet forskjellige, lenge slik at helseforholdene på landet var bedre enn i byene, men etter hvert ble det omvendt.
Klasseskillet skapte også sosiale og økonomiske ulikheter som slo ut i boligforhold, ernæring og tilgang til helsehjelp og sosiale tjenester. Første del av 1900-tallet har etterlatt atskillig dokumentasjon, både i form av arkivmateriale, rapporter, bøker m.v. og dessuten fotografier, slik at man i ettertiden kan bedømme selv, både hvordan forskjellene var, og hvilket nivå man befant seg på. Framfor alt kan man vurdere hva som ble regnet som akseptabelt, da dette sannsynligvis gjenfinnes som politisk premiss.
Splittelsen mellom by og land og mellom trekantens tre klasser kan også sees som en splittelse i sosiale ambisjoner. Splittelsen gjaldt ikke nødvendigvis bare tilgangen til ressurser, især de økonomiske, men også ambisjoner om andre verdier.
Anlegger man et overordnet blikk, vil man kanskje kunne se at det som skjedde, var at en voksende middelklasse var på vei opp og fram, for etter hvert å dominere det nye samfunnet, slik den gjør i dag. Rundt 1814 kunne vi knapt snakke om noen middelklasse. I 2013 tilhører de aller fleste av oss middelklassen på en eller annen måte. I 1913 var denne omdannelsesprosessen i full gang. Konfliktene gikk egentlig på hvordan denne nye middelklassen skulle være, hvilke verdier som skulle ligge til grunn og være samlende for den.
La oss se en gang til på fotografiet av den lille piken (fig. 1). Bildet bærer bud om borgerlige idealer. Det er ikke sikkert økonomi og levekår uten videre kunne følge opp i en nøktern familie der forsørgeren, faren, var offiser og skolemann og moren hjemmeværende med etter hvert tre små barn.
Men «den norske trekanten» med maktforhold der lenge ingen av partene hadde noe avgjørende politisk overtak, fikk betydning også for folkehelsen og for mulighetene for å sette i verk tiltak.
Fysiognomien
Var datidens nordmenn annerledes rent fysisk? Så de annerledes ut? Hadde den enkelte, fysiologisk sett, andre helsemessige forutsetninger enn vi har i dag, hundre år etter? Var nordmenn i 1913 som oss som lever i dag? Vi vet litt om hvordan nordmenn har sett ut gjennom tidene.
Vi har blant annet meget gamle tradisjoner for måling og veiing av rekrutter som er innkalt til militær sesjon, hvilket vil si de fleste mannlige 19-åringer av hver årsklasse. Måleprinsipper og eksklusjonskriterier har vært litt forskjellige opp gjennom tiden, men stort sett har den gjennomsnittlige kroppshøyden for disse 19-årigene økt jevnt, inntil den nå ser ut til å ha stabilisert seg på ca 180 cm. I 1913 var kroppshøyden ca. 9 cm lavere* Statistisk sentralbyrå: Statistisk årbok 2000. Oslo: ad Notam Gyldendal, 2000, tabell 120.. En mulig konklusjon gir seg selv: Kanskje var de senere utviklet, altså simpelthen fysiologisk sett yngre enn sin alder?
Det finnes noen data for jenter som forteller om alder for første menstruasjon fra midten av 1800-tallet og framover, fra omkring 15 ½ år til noe over 13 år rundt 1960 (figur 4). Dette indikerer det samme, nemlig at den enkeltes modningsprosess gikk langsommere før. For hundre år siden var ungguttene både lavere og lettere. I forhold til nå var også jentene yngre enn tilsvarende sin kronologiske alder.
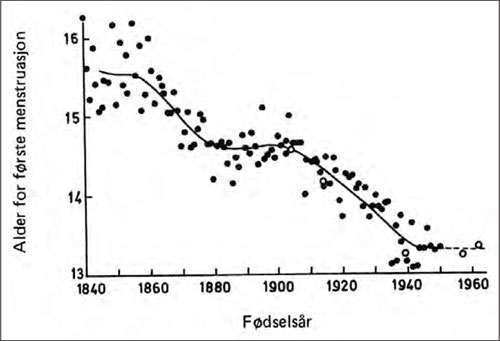
Figur 4: Alder for første menstruasjon. (Etter Brundtland, Liestøl og Walløe, figur etter Liestøl 1981, gjengitt i Falkum E, Larsen Ø. Helseomsorgens vilkår. Oslo: Universitetsforlaget, 1981, s. 52.)
Kroppsvekten har gått opp, hvilket i og for seg er naturlig ved økt legemshøyde (figur 5). Høyde-vekt-forholdet har også endret seg i retning av overvekt,* I mellomkrigstiden og årene som fulgte benyttet man høyde-vekt-tabeller og hadde også regnet ut forskjellige indekser. Schiøtz benyttet den såkalte Rohrer Index (kroppsvekt i gram x 100 delt på høyden i cm i tredje). Nå benyttes kroppsmasseindeks (KMI) eller BMI (body mass index) som er vekten i kg delt på kvadratet av høyden i meter. Se www.fhi.no. hvilket har vært ansett som bekymringsfullt.
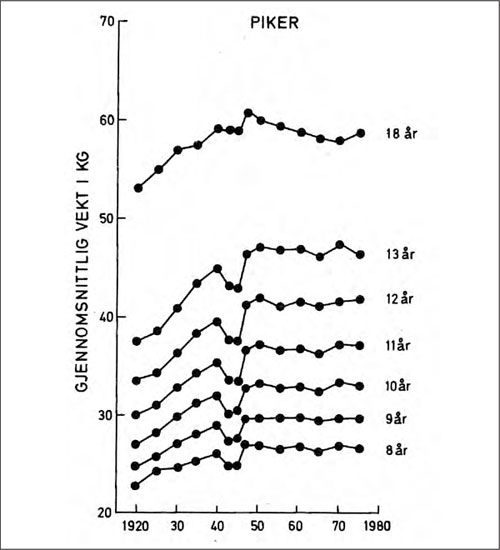
Figur 5: Gjennomsnittlig kroppsvekt hos skolejenter i Oslo. Tall fra skolehelsetjenesten. Bemerk den jevne økningen i mellomkrigstiden, fallet i de ernæringsmessig vanskelige krigsårene, foruten videre stigning og utflating i tiden etterpå. (Statistisk årbok for Oslo by 1956, ajourført etter Liestøl 1981 i: Falkum E, Larsen Ø. op. cit., 1981, s. 51.)
I årene rundt 1913 var imidlertid interessen for menneskekroppen, studert på gruppenivå, på vei opp. Pioneren i grupperettet helseforskning i Norge i årene omkring 1913 og framover var den senere professor i hygiene Carl Schiøtz (1877–1938). Han hadde undersøkt et meget stort antall skolebarn på Romerike og disputerte i 1918 på avhandlingen En undersøkelse av 10 000 norske skolebarn, særlig med hensyn til vekstforhold. Denne kartleggingen ga godt grunnlag for å drøfte faktorer i levekårene av betydning for vekst, utvikling og helse. Undersøkelsen bidro til især å rette søkelyset mot befolkningens ernæring. Det han fant, var også viktig på individnivå. Det ble hos mange barn konstatert uoppdaget sykdom og andre forhold som det kunne gjøres noe med.

Figur 6: Edvard Munch: Mädchenakt auf rotem Tuch (Også kalt: Sittende akt på sengen)(1902) (Copyright Munch-museet/Munch-Ellingsen gruppen/ BONO 2013)
(Foto: Øivind Larsen i Staatsgalerie Stuttgart med galleriets tillatelse.)
Schiøtz var også skolelege i Oslo fra 1917. Han satte i gang systematisk registrering av helsedata. F. eks. understøtter kurvene for utvikling av høyde og vekt på ulike klassetrinn forståelsen av sammenhengen mellom levekår og utvikling. Også skolebarn var yngre i forhold til sin kronologiske alder før enn de er nå, i likhet med rekrutter og ungjenter. Edvard Munchs pubertetsungjente på maleriet Mädchenakt auf rotem Tuch (1902) som henger i Stuttgart, var kanskje simpelthen fysisk yngre enn sin alder* Se Larsen Ø. Den andre puberteten. Tidsskr Nor Lægeforen 2001; 121: 657-8. (figur 6).
Siden tilnærmingen med gruppeundersøkelser var så vellykket for barns helse, kunne det hende at det var en tilsvarende gevinst å hente blant voksne. Derfor opprettet Schiøtz en bedriftslegeordning ved A/S Freia Chokoladefabrik i 1917 med et tilsvarende opplegg for helsekontroll og miljøovervåking av de ansatte. Ordningen ble ganske snart en medisinsk suksess i datidens næringsliv, som fram mot slutten av 1900-tallet hadde mange store, paternalistisk styrte bedrifter hvor dette passet godt inn.
Studier av menneskekroppen med kvantifiserende tilnærming var i første del av 1900-årene ganske sentralt innen medisinsk forskning. Schiøtz utførte blant annet studier som vi i dag vil betegne som hørende hjemme i fysisk antropologi.* Et eksempel: Schiøtz C. Somatologische und funktionelle Untersuchungen an 300 jungen norwegischen Frauen. Oslo: Jacob Dybwad, 1936. Det var imidlertid først og fremst ved Universitetets anatomiske institutt i Oslo at slik forskning foregikk. Der var professor Kristian Schreiner (1874–1957), sammen med sin ektefelle, Alette Schreiner (1873–1951) drivkreftene i miljøet. Nordmenns kroppsbygning og variasjonene rundt om i landet ble kartlagt. Denne formen for forskning satte imidlertid i vårt land bremsene på, da 1930-årene kom og man så hvordan tilsvarende seriøs forskning ble konvertert til pervertert rasehygiene i det nazistiske Tyskland. Men for den som vil vite noe om hvordan nordmenn så ut først på 1900-tallet, er fortsatt arbeidene av Schreiner, Schiøtz og andre noe å ta fram (figur 7). Men vi må huske – det var ikke alle som var friske, se f. eks. på Rudolf Thygesens (1880–1953) maleri Syk pike fra 1907 (figur 8).
Folkehelse
For året 1913 – og for de fleste andre år – er medisinalberetningen fra det som den gang het Norges Officielle Statistik den naturlige kilde.* Norges officielle statistikk. VI. 56. 61de aargang. Sundhedstilstanden og medicinalforholdene 1913. Kristiania: Aschehoug, 1915. Se også Bore RR. (red.) På liv og død. Helsestatistikk i 150 år. Oslo-Kongsvinger: Statistisk sentralbyrå, 2007. Her er det meste tallfestet, faktisk ofte så detaljert at det kan være vanskelig å få oversikt. Men én ting er klart – i året 1913 befant man seg fortsatt i en tid da det var infeksjonssykdommene som var den altoverskyggende sykdomsgruppen.
Statistikken skiller her, i henhold til tradisjonene fra 1800-tallet, mellom epidemiske sykdommer og andre sykdommer, som i og for seg også godt kan ha mikrobiologisk årsak. De epidemiske sykdommene, farsottene, var gjerne hyppigst i første kvartal, altså i vintermånedene, så også i 1913. Det ble i hele landet og for hele året 1913 meldt 179 296 tilfeller av epidemiske sykdommer, hvilket vil si at ca. 7,3 % av befolkningen var berørt. Men hva med alle dem som lå til sengs med feber, hostet og harket, kastet opp eller hadde diaré uten at de brydde noen lege med dette? Og gamle folk som endte sine liv, mette av dage i en lungebetennelse som neppe ble registrert som sådan? De er ikke med i statistikken. Vi som lever i dag, må skjønne at det i 1913, så vel som i årene forut og i ennå mange år framover, var normalt at folk hanglet med infeksjonssykdommer som det sjelden fantes noen spesifikk behandling for.
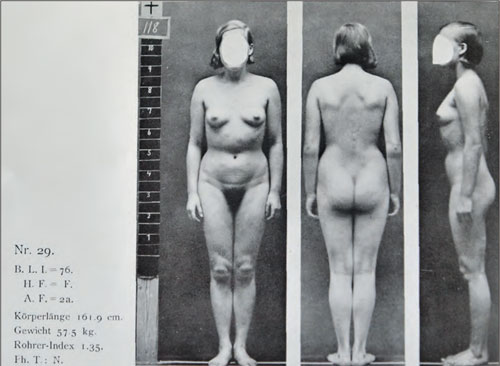
Figur 7: Fra Schiøtz’ antropologiske studier. (Schiøtz C. op. cit. 1936)

Figur 8: Rudolf Thygesen: Syk pike 1907 (Copyright Rudolph Thygesen/ BONO 2013).
Blant de meldte tilfellene var det i 1913 4 928 eller 2,7 % som døde. Omregnet til Norge i 2013, ville det si ca. 10 000 dødsfall av sykdommer meldt som epidemisk sykdom. Med epidemiske sykdommer mente man
eksantematisk tyfus (flekktyfus), tyfoidfeber, cerebrospinalmeningitt, akutt poliomyelitt, skarlagensfeber, meslinger, difteri (krupp), blodgang, barselfeber, septicopyemi, pemfigus hos nyfødte, rosen, røde hunder, vannkopper, kusma, kikhoste, akutte katarrer i åndedrettsorganene, influensa, lungebetennelse, pleuritt, giktfeber, koldfeber (malaria), akutt gastroenteritt («cholera nostras»), skjørbuk og beri-beri.
I 1913 visste man riktignok at skjørbuk og beri-beri var mangelsykdommer. De er likevel med. Unnskyldningen vi kan anføre, er at de tross alt kunne oppstå epidemisk. Men det var bare henholdsvis 14 og 5 tilfelle. Annerledes var det for akutte katarrer i åndedrettsorganene, her var det hele 83 990 meldte tilfelle. Sett med våre øyne har denne statistikken svakheter. Vi er interessert i hva sykdommene kom av, og det går ikke alltid fram.
Diagnostikken av de meldte enkelttilfellene hadde dessuten stor betydning. En anekdote som belyser dette: Min morfar, altså far til den lille piken med hunden (fig. 1), ble 101 år og fortalte til sin døyande dag gjerne sine etterkommere om gamle tider. En av hans historier var fra da han som student ca. 1899 bodde på hybel i Kristiania sammen med en kamerat. Begge ble syke med vondt i halsen. Så gikk de til hver sin lege. Min morfar ble sendt hjem igjen av legen med sin såre hals, mens romkameraten ble lagt inn på Ullevål Sykehus og isolert i seks uker med diagnosen skarlagensfeber. For fortellingens nøyaktighet garanteres ikke, da min morfars gode historier hadde det med å bli bedre og bedre med årene. Men poenget er gyldig likevel – diagnostikken betyr mye for det videre hendelsesforløp når sykdom slår til. Sannsynligheten er stor for at de to unge herrer hadde samme sykdom.
Barselfeber forekommer på listen over epidemiske sykdommer. For de 61 485 barselkvinner i 1913 døde 159. 60 av dem døde av barselfeber. Der var letaliteten, altså døde blant de 233 angrepne, hele 25,8 prosent. Å bli gravid var fortsatt en risikosport i 1913!
Men det er en viktig smittesykdom som ikke er med her, for den ble regnet som endemisk. Det er tuberkulosen.Vi hører om 6 896 nye tilfelle i 1913, men også at 5785 går ut av tuberkuloseprotokollene samme år. De fleste av disse, dvs. 4 192, fordi de avgikk ved døden. 15,2 % av alle som døde av sykdom i Norge dette året, døde av lungetuberkulose. Sett i forhold til folkemengden, døde 0,2 % av lungetuberkulose. Hvis vi tenker kontra faktisk og regner om til 2013, ville det si at vi i år skulle hatt ca. 10 000 dødsfall av lungetuberkulose – ca. 28 hver eneste dag.

Figur 9: Christian Krohgs maleri Syk pike fra 1880 er en bitter kommentar til at tuberkulosen rammet så mange unge. Den visnende, hvite rosen symboliserer ungdommen og det intense blikket kan tolkes som en bebreidelse av samfunnet. Tuberkulosen kalles ofte en «sosial sykdom», litt feilaktig, fordi tuberkulosen ikke er forårsaket av sosiale kår, men fordi den spres lettere og dens medisinske og sosiale konsekvenser blir så mye verre i kombinasjon med fattigdom, trangboddhet og dårlig ernæring, skadelige faktorer som alle kunne observere og som ble forsterket i datidens liberalistiske klassesamfunn.
Den offentlige oppmerksomheten omkring tuberkulosen vokste på slutten av 1800-tallet og kom også inn i kulturlivet. Edvard Munchs berømte motiv Det syke barn* Fra 1880-årene trengte sykeligheten seg fram også som kunstmotiv, noe som både var et resultat av og ga næring til den sosiale samvittighet. Derfor hadde i denne foreløpig relativt bildefattige tid kunsten en selvstendig betydning som premiss for sosial innsats. Munchs Det syke barn finnes i mange versjoner og er kanskje blitt mest kjent fra denne sjanger. Se Wold G. Edvard Munch – samlede malerier I-IV. Oslo: Cappelen Damm, 2008. Det er også grunn til å vise til Ludvig Karstens maleri Tæring (1907) (Nasjonalgalleriet). Det viser en eldre kvinne med et av lungetuberkulosens kliniske kjennetegn, de opptrukne skuldre når det er vanskelig å puste på grunn av emfysem og nedsatt lungekapasitet. Skyggen bakom kvinnen på bildet representerte i tidens symbolbruk skjebnen – jamfør flere av Munchs pubertetsbilder. Det var langt fra bare ungdom som fikk tæring. minner oss om dette, likeledes Christian Krohgs (1852–1925) Syk pike fra 1881 som ser anklagende på oss for sykdommen hun er rammet av (fig. 9).* Se Thue O. op. cit., 1997.
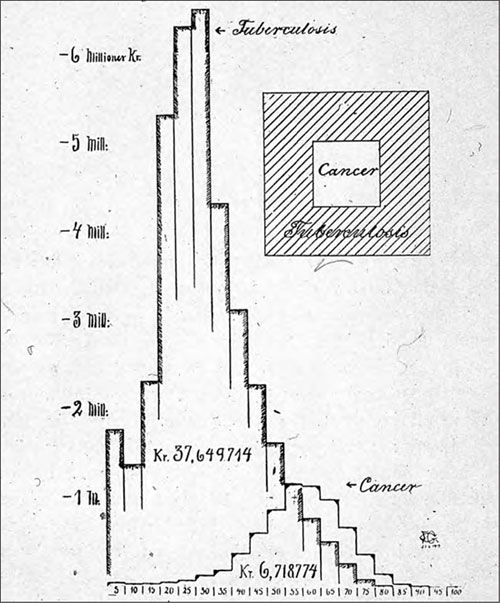
Figur 10: Fredrik Georg Gade var opptatt av å beregne det økonomiske tapet som sykeligheten i befolkningen medførte. Denne figuren fra 1917 viser tydelig hvordan tuberkulosen får spesiell viktighet fordi den rammer så mange unge mennesker. (Figuren er her gjengitt etter Falkum og Larsen, op.cit. 1981(s. 184 – 188), der Gades synspunkter er drøftet nærmere.)
Vi forlater folkehelsen rundt 1913 her. Det er flere detaljer å grave seg ned i hvis man går til kilden, medisinalberetningene. Men så kommer spørsmålet – var det ikke andre sykdommer også? Hvor var hjertesykdommene? Hvor mye kreftsykdommer forekom? Til dette er å si at de tapte i interesse fordi infeksjonssykdommene – som man altså fortsatt ikke hadde spesifikke medikamenter mot – var så dominerende. Alderssammensetningen i befolkningen tilsa også at de høye aldres sykdommer tallmessig ikke gjorde seg så mye gjeldende som nå.
Det finnes en interessant beregning som vi gjengir her, et diagram fra Kristianialegen Fredrik Georg Gade (1855–1933)* Gjengitt etter Falkum E, Larsen Ø. op.cit., 1981. (fig. 10). Han holdt i 1917 et foredrag i Det norske medicinske Selskab med tittelen Kræftsygdommens økonomiske betydning for Norge. Han så liv, helse og arbeidskraft som «menneskenes oprinnelige kapital, betingelse og forutsetning for al anden senere kapitaldannelse». Her er hans sammenlikning av kreft og tuberkulose spesielt interessant. Samfunnets kapitaltap forårsaket av tuberkulose var 5,6 ganger så høyt som forårsaket av kreft. Hvorfor? Fordi tuberkulosen først og fremst rammet og rev bort unge mennesker.
Et medisinhistorisk poeng som ofte er lite påaktet, er infeksjonssykdommenes indirekte innflytelse på samfunnet. Selv i det relativt «moderne» år 1913 var den gamle tid ikke glemt. Folk hadde fortsatt sterke personlige relasjoner bakover til 1800-tallet, epidemienes og pandemienes århundre framfor noe. Koleraen var da det store spøkelse over hele verden. I vårt land hadde spesielt epidemiene i 1832 – 33 og i 1853 satt spor på mange plan. Angsten for epidemiene ble forsøkt mestret på mange måter, men den satt likevel i. Og selv om det ikke hadde vært noen koleraepidemi i Norge siden 1873, forekom sykdommen ute, og nordmenn fartet mye rundt. Et personlig eksempel: Morfar til piken på bildet, til piken med hunden, var skipskaptein. Det er blitt meg fortalt hvordan han kom med sitt skip til Liverpool, det må ha vært i 1885. Der ble min oldefar angrepet av kolera – og døde. Angsten for epidemiene var ikke borte i 1913. Man husket dem.
Det var også godt at den mentale og praktiske beredskapen var der, for i 1918 kom den hittil siste av de virkelig store epidemiene i Norge – spanskesyken.* Anslagene for hvor mange som døde, er usikre. Det menes imidlertid at det var 14–15000 dødsfall i Norge og ca. 2,6 millioner dødsfall i Europa. Antallet som ble syke, men overlevde, er betydelig større, men vanskelig å anslå. Også spanskesyken fikk nedslag i kulturen, kfr. Edvard Munchs selvportrett i spanskesyken. Se Woll G. op. cit., 2008. Frykten var lammende. Effektiv behandling fantes ikke. Det var forbudstid, men legene kunne skrive ut konjakk på resept. Kanskje hjalp et glass konjakk i ethvert fall på angsten?
Og spanskesyken, som vi nå vet var en virussykdom, kunne ha senvirkninger gjennom årtier. Igjen et eksempel: Moren til piken med hunden, altså min mormor, utviklet så vidt vi vet det nevrologiprofessor G. H. Monrad-Krohn (1884–1964) kalte encephalitis lethargica. Dette var en sykdom der det fremtredende symptom var en parkinsonisme som først meldte seg etter lang tid, men skjelvelammelsen invalidiserte henne mer og mer i mange av hennes eldre år.
I medisinhistoriske framstillinger som denne blir det således ofte underkommunisert at infeksjoner langt senere kan gi følgetilstander som er av en helt annen art. Giktfeber, som vi nå vet skyldes en streptokokkinfeksjon, var tidligere en av de hyppigste årsakene til hjertesykdom senere i livet, fordi hjerteklaffene ble angrepet og langsomt ødelagt, slik at de ikke fungerte skikkelig. Jeg hadde selv en nå avdød slektning som var en av de første som ble hjerteoperert for dette. Det var på Rikshospitalet og under professor Leif Efskinds (1904–1987) kniv ca. 1954.
1913 var således et år i en tid da det var all grunn til å være årvåken når det gjaldt befolkningens helse.
Sykdomsbekjempelse på befolkningsnivå
Nå er vi framme ved et særdeles viktig poeng: All medisinsk utvikling til tross – selv om mikrobiologien ved begynnelsen av 1990-tallet var godt utviklet som fag og man etter hvert visste hva de viktigste folkesykdommene kom av, infeksjonene, var behandlingsmulighetene fortsatt lite utviklet. Det gikk faktisk bortimot hundre år fra medisinen fikk grep om spesifikke smittestoff til man fikk spesifikk behandling! Bakteriostatika og antibiotika kom først i bruk i Norge etter Den annen verdenskrig, men da var allerede mange av folkesykdommene gått sterkt tilbake.
Det gjaldt å legge til rette for helse. Derfor ble temaer som smittevern, ernæring og sosiale forhold så viktige. Mens medisinsk kunnskap nå i 2013 først og fremst assosieres med behandling av syke, var anvendelse av medisinsk kunnskap til strukturelle tiltak mer i forgrunnen i 1913 og hadde langt større betydning for folkehelsen som sådan enn den sykdomsbehandlingen som foregikk på individplan. Også i Norge hadde vi et godt utviklet fagmiljø innen det man den gang internasjonalt kalte sosialhygiene, og der studiene av risikofaktorer for helse var i god gang. En annen sak var å få omsatt den nye viten i praksis.
Helse som premiss for tiltak
Når blir et helseproblem et helseproblem som må løses? Det er først når helseproblemet blir oppfattet som et problem. Derfor blir grensen mellom akseptabelt og uakseptabelt en viktig nøkkel til forståelsen, både av utviklingen av helserisiko, sykelighet og av tiltakene rettet mot dette, herunder utformingen av helsevesenet. Hvor stor helserisiko synes vi det er greit å akseptere? Hvilke plager synes vi bare hører med til livets alminnelige fortredeligheter?
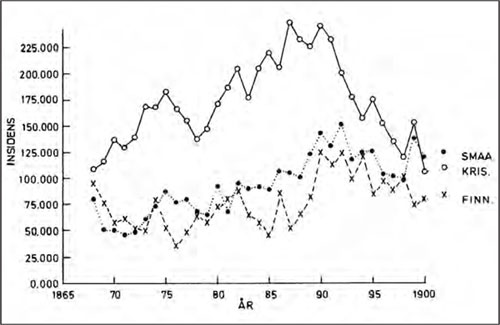
Figur 11: Regionale forskjeller i insidens for epidemiske sykdommer 1868–1900. Man merker seg mønsteret med en betydelige økningen i Kristiania fram mot 1890 (merket med ringer), til forskjell fra det nærliggende Smaalenenes amt (Østfold) (merket med punkter) og det fjerne Finmarkens amt (merket med kryss), der registrert insidens er langt lavere. (Figur fra Falkum og Larsen, op. cit., 1981, s. 50.)
Her er det historiske variasjoner. Stort sett later det til at man tidligere godtok mer som normalt enn vi gjør i dag. Men bildet er likevel ikke så enkelt. Det er interessante forskjeller også her. Det har vi faktisk dokumentasjon for. F. eks. i de årlige medisinalberetningene er det massivt med tall for helse og helsetiltak.* Se Larsen Ø. Epidemic diseases in Norway in a period of change. An atlas of some selected infectious diseases and the attitudes towards them 1868–1900. Oslo: Unipub forlag, 2000. Men det er også en tekst, der det verbalt gis en vurdering av situasjonen. Da lar det seg gjøre å sammenholde virkeligheten, dvs. tallene, med de verbale utsagnene, dvs. vurderingen av virkeligheten, og se på utviklingen over tid. I siste halvdel av 1800-årene, da folkevekst og urbanisering var på topp i Norge, herjet også de smittsomme sykdommene som verst, dels som en følge av det som skjedde i samfunnet (fig. 11). Med alle metodiske forbehold kan vi konkludere at det ser ut som om man i løpet av de siste årtiene av det nittende århundret aksepterte mer og mer av sykelighet, sannsynligvis som en omkostning ved omdanningen av samfunnet. Dette snudde rundt 1890. Fra da av ser bekymringen for helse ut til å ha økt (fig. 12). Trolig er det en verdikonflikt vi ser. Helse mot andre verdier.
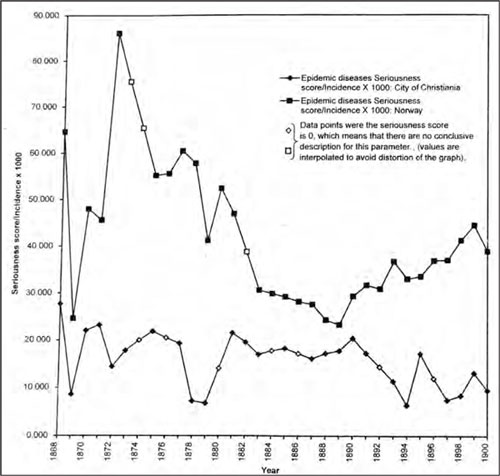
Figur 12: Holdningene til de epidemiske sykdommenes alvorlighetsgrad for perioden 1868 til 1900 er her forsøkt belyst ved å regne ut en indeks basert på insidensen av sykdommene og en rangering av de verbale vurderingene av alvorligheten i medisinalberetningene. Indeksen er slik at et høyt tall gir uttrykk for høy bekymringsgrad. Figuren viser hvordan man på landsbasis åpenbart aksepterte mer og mer fram mot rundt 1890 (merket med firkanter), mens bekymringsgraden fra da av begynte å stige. I Kristiania var mønsteret annet. Man aksepterte mer sykelighet hele tiden (merket med skråttstilte firkanter). (Figur fra Larsen, op. cit., 2000 (s. 6).
Men det var også by-land-forskjeller. Tendensen til å akseptere sykdom later til å ha vært større i byene enn på landet. Helsefarene i datidens bymiljøer var ikke ukjente i samtiden, men lenge aksepterte man dem. For å spissformulere: Det var vekst i byen og helse på landet.* Se Larsen Ø. Vekst i byen og helse på landet – noen trekk ved folkehelse og befolkningsutvikling på slutten av 1800-tallet. Pp. 66–78 i: Koren E. (red.) Jord og gjerning. Årbok for Norsk landbruksmuseum 1991. 5. årgang. Oslo: Landbruksforlaget 1991.

Figur 13: Fra Oslo slaktehus i 1920-årene. Vi må anta at Mattilsynet på 2000-tallet ville hatt innvendinger mot hygienen ved håndteringen av kjøttet
(Foto fra Oslo Byarkiv).
For å forstå helse og helsevesen, f. eks. i årene rundt 1913, er det derfor nødvendig å anlegge en vid synsvinkel, å se på samfunnet som helhet – hvordan var prioriteringene?
Det var fortsatt legen som var den sentrale i sykdomsbehandlingen, men dem var det lenge få av.* Detaljer om legestandens utvikling i Norge fram til siste del av 1900-tallet kan leses i Larsen Ø, Berg O, Hodne F. Legene og samfunnet. Oslo: Den norske lægeforening, 1986 og i Larsen Ø (red.) The shaping of a profession. Canton MA: Science History Publications/US, 1996. Men det var åpenbart at mye kunne gjøres for folkehelsen ved å bedre den alminnelige sykdomsforebyggende hygienen, å anlegge nye standarder – se f. eks. på fotografiet fra Oslo Slaktehus i 1920-årene (fig. 13).
Typer offentlige tiltak
Når vi i 2013 tenker på offentlige helsetiltak, er det så å si bare helsevesenet som kommer opp vår bevissthet, dette enorme apparatet som ligger i bunnen og fanger oss opp ved sykdom og skade. Det offentlige helsevesenet er blitt som en selvfølgelig del av det norske landskapet – det bare er der.
Men slik har det ikke alltid vært. Egentlig er det massive behandlingssystemet vokst fram i årene etter Den annen verdenskrig, med alminnelig folketrygd fra 1967 og statlig overtakelse av sykehusene i 2002 som viktige rundingsbøyer.
Rundt 1913 var det ikke slik. Medisinalberetningen kan fortelle om at sykehusene i landet stort sett var få og små, med unntak for blant andre Haukeland Sykehus i Bergen fra 1912, Ullevål Sykehus i Oslo fra 1887 og så altså Rikshospitalet fra 1826. Administrasjonen av sykehusvesenet var også uryddig – noen var kommunale, andre tilhørte fylkene og noen var private. De store sinnssykeasylene var statlige.
Liggetiden på sykehusene var gjerne lang. Dette begrenset kapasiteten. I tiden rundt 1913 lå man syk hjemme, hvis mulig, ved behov tilsett av en av landets 1297 leger, hvorav riktignok 79 hadde fulgt emigrantbølgen og slått seg ned i utlandet. Kanskje var det også en privatpraktiserende spesialist som kunne oppsøkes, eller en lege som anga å være spesielt kyndig om den sykdom som feilte nettopp deg?* I et fritt legemarked var det et faglig problem at noen leger for å få seg et konkurransefortrinn erklærte seg som spesialister i et eller annet etter f. eks. et studieopphold i utlandet. I 1896 var det til og med en lege som kalte seg spesialist 14 dager etter avlagt legeeksamen. Det ble snakket om «specialistuvæsenet». Dette måtte det ryddes opp i, og på Legeforeningens legemøte i 1918 ble det fastsatt et spesialistreglement. Se Berg s. 242-3 i Larsen Ø, Berg O, Hodne F. op. cit. (1986) og Haave P. I medisinens sentrum: Den norske legeforening og spesialistregimet gjennom hundre år. Oslo: Unipub forlag, 2011.
Kjernen i primærhelsetjenesten på landet var de 149 distriktslegene med karjol og slede. Hva legene kunne rekke over, var også begrenset ettersom sykebesøk i hjemmet var en viktig form for legekontakt. Å få fatt på legen var dessuten ikke alltid like lett i en tid da telefonen ennå ikke var blitt så vanlig. Storbyen Kristiania fikk en legevakt først i 1900.* Larsen Ø. Legevakten. Oslo: Oslo kommune, 2000. Bilen var foreløpig heller ikke blitt vanlig som kapasitetsøkende, medisinsk hjelpemiddel, men legene kjøpte seg ganske snart biler.
Vi må erkjenne at de effektive, offentlige helsetiltakene på denne tiden ofte var strukturelle. Det kunne være administrative reformer, slike som opprettelsen av det nå jubilerende departement var en del av, men især sosialhygieniske tiltak. Boligsaken var f. eks. et prioritert område, basert på erfaringene fra den ville veksten og problemene som oppsto, spesielt i Kristiania på slutten av 1800-tallet.* Bolighygienen var også internasjonalt sett et stort problem ved inngangen til det 20. århundre. Det henvises derfor til tidens lærebøker i sosialhygiene samt til allmenn bolighistorisk litteratur. En oversikt med litteraturliste for den nyere tid i Norge finnes i Larsen Ø. Boligmiljø og samfunnsmedisin – noen problemstillinger. Oslo: Universitetet i Oslo, 2000. Med medisinsk kunnskap som premiss ble samfunnet regulert. Her spilte sunnhetskommisjonene, dvs. helserådene, en viktig rolle, med hjemmel i Sundhedsloven av 1860.* Se Sundhedsloven 150 år – Lov og forarbeider med innledning av Øivind Larsen. Michael 2010; 7: Supplement 8. Dette arbeidet gikk best i byene, og i Kristiania var hygieneforskrifter m.v. av stor betydning for å bedre folkehelsen. Offentlig hygiene var en stor sak.
Igjen en personlig forbindelse til det som den gang hendte: Bestemor til den lille piken med hunden på bildet, altså enken etter skipskapteinen som døde i Liverpool, drev Hjalmar Pedersens Enke, en kolonialforretning, så vidt vi vet også med melkeutsalg. Og melk kunne spre infeksjoner, blant annet tuberkulose. Hennes erkefiende var Kristiania Sundhedskommision med dennes hygieneinspektører. Hvis vi skal tro det som ble fortalt, anså hun åpenbart Sunnhetskommisjonen som opprettet utelukkende for å legge vanskeligheter i veien for hennes forretningsdrift.
En annen type strukturelle tiltak var rettet mot individene. I 1913 hadde man over hundre års erfaring med vellykket koppevaksinering, og mer vaksinering skulle det bli. Men viktige strukturelle tiltak rettet mot individene gikk også på helseopplysning og oppdragelse til hygienisk atferd. Skolen ble en viktig arena. Men også på annen måte ble nordmenn oppdratt. Margrethe Munthe (1860–1931), lærerinne på Bolteløkka skole i Oslo fra 1887, fikk norske barn til å synge seg inn i en hygienisk verden, der «jeg er ikke sint og lei, når jeg skal vaske meg».* Margrethe Munthes barnesang Jeg skriker ikke jeg. Man kan si hva man vil om datidens smittsomme sykdommer, ikke minst om tuberkulosen, men de ble brukt for hva de var verdt i helseopplysningens tjeneste. Renslighet og orden ble propagert med smittesykdom som skremsel.
Men tuberkuloseskremselet var høyst reelt. Det ga et gufs av uhygge som varte til langt inn i siste halvdel av 1900-tallet. De grupperettede helseundersøkelsene i mellomkrigstiden hadde dokumentert tuberkulosefaren for unge mennesker, ikke minst studiene av sykepleieelever ved Ullevål Sykehus, der overlege Olaf Scheel (1875–1942) og hans reservelege Johannes Heimbeck (1892–1976) påviste smittefaren ved å arbeide ved sykehuset og innførte tuberkulosevaksinering av unge, ennå ikke smittede personer. Tuberkulosevaksinering med BCG-vaksinen ble en del av programmet for vaksinering av barn i 1947.* Tuberkulosevaksinasjon. http://www.fhi.no/artikler/?id=68710. I 1940 hadde man begynt med skjermbildefotografering for å oppdage tidlig lungetuberkulose. I 1943 ble Statens skjermbildefotografering opprettet, og de landsomfattende undersøkelsene kunne først avsluttes i 1999.* Skjermbildeundersøkelse. http://www.fhi.artikler/?id=98700. Minnene om tuberkulosen og samfunnets kamp mot den, er blant annet blitt bevart for ettertiden gjennom bøkene til en tuberkulosepasient som har opplevd siste del av utviklingen på kroppen mer enn andre, forfatteren Dag Skogheim (1928– ). Han tilhører den generasjonen tuberkulosepasienter som opplevde både innføringen av effektiv medikamentell behandling og oppmykingen av den til tider ganske strikse sanatoriekulturen mange tuberkuløse var utsatt for. Men fortsatt opptrer et og annet tilfelle, f. eks. hos en aldrende person som får oppblussing av en tidligere tuberkulose som man trodde var brent ut, eller det kan være hos en immigrant eller hos en person som har nedsatt motstandskraft på grunn av hiv/aids.
Hva slags «uhelse» reagerer samfunnet på med tiltak?
Skal man anlegge et historisk blikk på utviklingen av helse som premiss, må man splitte opp helsebegrepet og se på hva det er som det reageres på. I bunnen ligger her hvilken verdi samtiden tillegger helse. Fra gammelt av og til langt ut på 1900-tallet var det dødeligheten som var mest iøynefallende, selvfølgelig fordi døden var det mest fryktede utfall av sykdom eller skade. Offentlige tiltak rettet seg mot å redusere dødeligheten.
Men etter hvert fikk også sykeligheten en selvstendig plass som premiss. Fyrstikkarbeiderstreiken i Kristiania i 1889 er et viktig eksempel – det var ikke bare lønn og arbeidsforhold man demonstrerte mot, det var også fosfornekrosen som arbeidet medførte.
Sykelighet i form av sykdom eller skade som gikk ut over egne pleiemuligheter og fordret sykehusinnleggelse, var premiss for sykehusutbygging. Men for de første moderne sykehus var det samfunnsmedisinske aspektet like viktig. Man begrenset videre smittespredning ved å legge inn de syke.
«Uhelse» målt som behov for profesjonell hjelp, hvilket for det meste vil si etterspørsel etter legehjelp, ble for alvor et offentlig anliggende først da trygdeordninger og offentlig finansiering fjernet hindringene for allmenn legesøkning. I tillegg kom etter hvert primærlegens økende mulighet for å yte effektiv behandling, noe som i seg selv økte behovet. Rundt 1913 befant vi oss fortsatt i en periode da primærlegen var den viktigste delen av befolkningens helsetilbud. Og etterspørselen var økende.

Figur 14: Legesøkning 1963 i et legedistrikt som antas å være nokså typisk. Distriktet hadde ca. 5000 innbyggere med en noe «gammeldags» aldersfordeling, idet 1/3 var under 20 år og mindre enn 1/10 over 70 år. Legedekningen besto av distriktslegen og turnuskandidaten, der kandidaten sto for ca. 60 % av legekontaktene. På årsbasis betyr dette at det var ca. 9000 primærlegekontakter i distriktet, dvs. ca. 1,8 pr. innbygger. Den diagnostiske fordelingen gjenspeiler også gjeldende praksisrutiner, blant annet de hyppige blodtrykkskontrollene som slår ut i tallene for hjerte-kar-sykdommer. (Larsen Ø. Legesøkning i et distrikt i Trøndelag. Tidsskr Nor Lægeforen 1965; 85: 1770 – 2. Figur 15: Karl Evang innførte turnustjenesten fra 1954 også som et viktig korrektiv og supplement til datidens legeutdanning. Det var ingen allmennmedisinundervisning eller praksisutplassering i legestudiet i Norge. Ofte var det lite samsvar mellom den medisinske virkeligheten de nye legene møtte ute i allmennpraksis og den spesialiserte medisin de hadde lært om på universitetssykehusene. For dem som siktet på en offentlig legestilling, var Helsedirektoratets årlige videreutdannelseskurs i offentlig helsearbeid helt sentralt. Her taler Karl Evang under avslutningsmiddagen etter kurset i 1964.
(Foto: Øivind Larsen)
Det er derfor påfallende at vi først så sent som i 1950-årene, med Bent Guttorm Bentsen (1926–2008) og hans undersøkelser fra Nes på Romerike, begynte å få vite tallmessig hva som egentlig foregikk i norsk primærhelsetjeneste. * Bentsen BG. Illness and general practice. Oslo-Bergen-Tromsø: Universitetsforlaget, 1970. Arbeidet hadde tidligere vært publisert i en serie artikler i Tidsskrift for Den norske Lægeforening. Flere fulgte opp. Det er nesten paradoksalt at så sent som i 1963, på den tiden da Departementet var femti år, hadde i all beskjedenhet min egen opptelling i en allmennpraksis så stor interesse at den lot seg publisere. (fig. 14)

Figur 15: Karl Evang innførte turnustjenesten fra 1954 også som et viktig korrektiv og supplement til datidens legeutdanning. Det var ingen allmennmedisinundervisning eller praksisutplassering i legestudiet i Norge. Ofte var det lite samsvar mellom den medisinske virkeligheten de nye legene møtte ute i allmennpraksis og den spesialiserte medisin de hadde lært om på universitetssykehusene. For dem som siktet på en offentlig legestilling, var Helsedirektoratets årlige videreutdannelseskurs i offentlig helsearbeid helt sentralt. Her taler Karl Evang under avslutningsmiddagen etter kurset i 1964.
(Foto: Øivind Larsen)
Helsedirektør Karl Evang (1902–1981)(fig. 15) sto bak innføringen av turnustjeneste for nyutdannede leger i 1954, ikke bare for å bedre deres kunnskaper og ferdigheter, men også for å avhjelpe den legemangelen man da opplevde.

Figur 16: Reitgjerdet ved Trondheim var et tidligere sykehus for spedalske som ble psykiatrisk sykehus underlagt kriminalomsorgen 1923 – 87. Arkitekturen fra 1860-årene representerer imidlertid ganske godt det gamle asylmiljø.
(Foto: Øivind Larsen 1986)
Individuell sykdomsfølelse som premiss for offentlige helsetiltak er nyere. Det har sannsynligvis sammenheng med en dreining i den kulturelle oppfatningen av helse. God helse var tradisjonelt et gode og et privilegium som ikke var alle forunt. Her har det skjedd en glidning mot god helse som en rettighet. Da blir holdningene annerledes, og det moderne spektret av argumenter om ventelister, kommunikasjon med helsepersonellet osv. vokser seg stort.
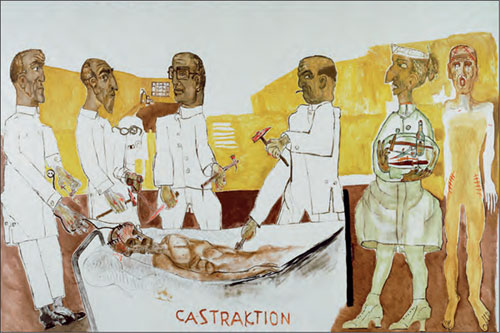
Figur 17: Den tunge psykiatrien i institusjonene utviklet sin egen kultur, blant annet med behandlingsmåter som etter hvert vakte betydelig oppmerksomhet i verden utenfor. Kommentaren til dette av pasient og kunstmaler Bendik Riis gjennom bildet Castraktion fra 1950-årene taler for seg selv. (Copyright Bendik Riis/BONO 2013)
Store deler av befolkningens psykiske plager kommer inn under individuell sykdomsfølelse. Selv rundt 1913 hører vi mest om asylene og pasientene som var innlagt der. Her kan vi la et fotografi av Reitgjerdet ved Trondheim (fig. 16) og av Bendik Riis’ (1911–1988) maleri Castraktion fra Gaustad Sykehus (fig. 17) representere den gamle, tunge psykiatri.
Lettere psykisk uhelse, f. eks. det vi vil kalle nevrosene, kommer først fram når det blir legitimt å snakke om dem. Kanskje er det en av årsakene til Sigmund Freuds (1856–1939) gjennomslag fra rundt århundreskiftet og framover – nå ble det greit å åpne seg om sine forbudte tanker. Å tie som mestringsstrategi var dessuten lenge svært utbredt – hadde du en skambelagt sykdom eller noe annet i din fortid som sosialt sett ikke passet inn, var fortrengning og taushet en mekanisme som sto i kontrast til senere tiders tilbøyeligheter til å stå fram.
Uhelse i form av helserisiko, dvs. grad og art av framtidsfrykt for egen, andres og samfunnets helse, var en etablert premiss for tiltak helt fra dette ble satt i system i 1700-tallets vitenskapelig begrunnede helsepolitikk. Fri flyt av individuell frykt fram i offentligheten er imidlertid vesentlig nyere.
Studiene av helseoppfatningene på slutten av 1800-tallet tyder på at oppfatningene av helse som en verdi i forhold til andre verdier viser til en relevant avveining som vi bør følge over tid.
Men hva av denne uhelsen er synlig og dokumentert i samfunnet, slik at den kan tjene som premiss for tiltak? Dødelighet og sykehusbruk er godt dokumentert, men ofte lite synlig i offentligheten. Vi har vært inne på at uhelse målt i form av legesøkning er godt synlig, men dårlig dokumentert. Individuell helseopptatthet er dårlig dokumentert, men blir gradvis mer synlig. Risiko på individnivået blir mer og mer synlig, men er dårlig dokumentert. Verdiavveininger er vanskelige å dokumentere, men blir mer og mer synlige, og viktigere på de lettere nivåer av sykdomsfølelse og følelse av dårlig trivsel.
«Uhelsens», dvs. sykelighetens former
Hva slags sykelighet er det egentlig vi har med å gjøre og som til enhver tid har tjent som premiss for våre mottrekk? Vi har teoretisk sett en «virkelig» sykelighet som ingen kjenner, en kontekstfri situasjon der sykdommene får utvikle seg uhindret. Vi skulle vitenskapelig sett gjerne visst mer om dette, men kan ikke det. Bildet vårt blir derfor indirekte, for enhver sykelighet er opplevd sykelighet, opplevd av den syke selv og av omgivelsene. Her ligger det premisser, både for den enkelte og for myndighetene.
Men vi må da huske på at sykeligheten er omformet sykelighet. Nesten alltid er det gjort noe med den sykeligheten vi opplever. Eksempel: Lungebetennelse var meget fryktet og hadde stor plass i folks bevissthet før effektiv terapi ble tilgjengelig, f. eks. i årene omkring 1913. Nå har sykdommen mistet det meste av sin fryktinngytende karakter, selv om lungebetennelse fortsatt kan være farlig. Viktige tidsskiller for omformet sykelighet er f. eks. stadier i kirurgiens utvikling, men især innføringen av bakteriostatika og antibiotika som mer eller mindre med rette kuperte frykten for infeksjonene. Holdningsendringene overfor sykelighetens omforming er viktige i helsearbeidet, fordi hygiene og forebyggende tiltak vanskeliggjøres når sykdommene de retter seg mot oppleves som mindre viktige når de ikke er der, eventuelt kan behandles. Det forebyggende helsearbeidets suksess blir dets fiende.

Figur 18: Melkesalg i Riga 1997 med sterke likhetstrekk med melkesalg i Kristiania 1897.
(Foto: Øivind Larsen)
I medisinhistoriske sammenhenger er det viktig å merke seg i hvilken grad den sykelighet man hører om er diagnostisert sykelighet. Inndelingsprinsippene og hva som ligger til grunn for de diagnostiske betegnelsene, er essensielle, fordi dette forandrer seg hele tiden. Det er slående når man ser på historien, men det er av stor praktisk viktighet også i dag. Det er diagnosen som bestemmer hva som skal skje med pasienten, overalt i helsevesenet, fra legens terapi til trygdens ytelser.
Imidlertid er all sykelighet i samfunnet, all folkehelse, forvaltet sykelighet. Det er sykelighet, slik samfunnet har tillatt den å bli. De bakenforliggende, medisinske kunnskapene er oftest stort sett de samme, men ulike samfunn har ulike avveininger om hvor mye og hvilken innsats som skal ytes. I 1990-årene hadde vi ved Universitetet i Oslo et interessant opplegg i så henseende, i forbindelse med at legestudenter i slutten av studiet ble utplassert i utlandet i praksisperioden. I noen år gjorde vi det blant annet slik at fire studenter var i Latvia og fire studenter var i USA. Så fikk de en oppgave, eksempelvis om tuberkuloseomsorgen i de to landene, som de skulle sammenlikne med Norge i en felles rapport. Da kunne de se hvordan forholdene i Latvia like etter Sovjetunionens fall på mange måter liknet Norge i 1950-årene, ikke på grunn av at det medisinske kunnskapsnivået nødvendigvis var så forskjellig, men på grunn av at man hadde hatt andre prioriteringer.* Se Larsen Ø, Kilkuts G. Health in Latvia 1991–2004. Years of conflicting values. Michael 2005; 2: Supplement 1. Bildet av melkesalg i Riga i 1997 (fig. 18) gir assosiasjoner til min oldemors kolonialforretning hundre år tidligere. I USA kunne studentene se at der ga politikk og økonomi helsearbeidet en annen profil, mens vi i Norge hadde en modell som lå midt imellom Latvia og USA. Men poenget er at sykeligheten i et samfunn så å si alltid er påvirket fordi den er forvaltet – og følgelig at den kan forvaltes.
Hvem har den sykdomsoppfatningen som er viktigst for hva som skjer?
Samfunnet vil mine tilhørere og lesere svare. Selvsagt er det storsamfunnet som gjennom sin helsepolitikk og sin helseadministrasjon bestemmer det hele. Men så enkelt er det ikke, for hvem har gitt premissene? I årene rundt 1913 befant vi oss fortsatt i en tid da fagfolkenes votum veide tungt, og helsemyndighetene gjenspeilte dette. Hele systemet med helsestatistikk var lagt opp for å være kunnskapsbasert premissgivning. Selv om helsemyndighetenes syn ikke nødvendigvis var sammenfallende med storsamfunnets avveininger, var det stor tro på faglig ekspertise. Det medisinske fagstyret vedvarte inn i Karl Evangs tid, da med den formen for medisinsk influert demokrati som professor Ole Berg har betegnet med ordet medikrati. Helsepersonellets syn hadde således en kanal – men her må man også ha antenner for f. eks. profesjonsinteresser, selv om det rundt 1913 egentlig bare var tre helseprofesjoner – leger, sykepleiere og jordmødre.

Figur 19: Henrik Lund: Kirurgen Alexander Malthe (1910). P.e.
(Foto: Øivind Larsen)
En forklaring på tidens store respekt for fagfolk, her spesielt for legene, finnes også i at kunnskap da var langt mer ujevnt fordelt i befolkningen enn i dag. Noen hadde kunnskap som andre innså at de selv ikke hadde. Kunnskap ga respekt! Maleren Henrik Lund (1879–1935) har fått fram denne respekten i portrettet av tidens store kirurg Alexander Malthe (1845–1928) fra 1910 (fig. 19)* Allerede Christian Krohg behandlet respekten for legen kunstnerisk. Kfr. Bud efter Lægen (Lægen hentes) (1880). Se Thue O. op. cit., 1997.. I 2013 har mange pasienter kunnskaper hentet fra utdanning og internett og er mer jevnbyrdige med helsepersonellet. Altså er også pasientene blitt annerledes.
Lekfolks helseoppfatning, sett som premiss, har undergått en interessant utvikling som kan følges på mange måter. En av dem er gjennom kunsten. Helse tas fram som motiv, dramatiseres og gjør inntrykk. Vi har alt sett på hvordan Edvard Munchs (1863–1944) forskjellige versjoner av bildet Det syke barn, hans syke og døende søster med tuberkulose, vakte oppsikt. Slik malte man bare ikke! Og gjennom hele resten av sin karrière kom han tilbake til død, angst og fysisk og psykisk sykdom. Vi har også omtalt hvordan Christian Krohgs (1852–1925) bilde Syk pike fra 1881 (fig. 9) ble et slags symbol på tuberkulosen som rammet de mange unge. I politilægens venteværelse (1886–1887) brøt barrierer, sammen med Krohgs roman Albertine (1886) når det gjaldt prostitusjon og de tabubelagte kjønnssykdommene.* Thue O. op. cit., 1997.
Vi kan også merke oss at i «vårt år» 1913 døde maleren Hans Heyerdahl (1857–1913). Han var innom motivkretsen sykdom og død i flere vektige verker. Hans kommentar til et stort og alvorlig samfunnsproblem, alkoholen, er bitende med bildet Champagnepiken fra ca. 1880 (fig. 20). 1875 hadde vært et rekordår i alkoholbruk. Før vi moraliserer, bør vi tenke på at alkoholen også kan være en flukt fra en tung hverdag. Kanskje er det uttrykk for en lovmessighet når en flatfyllperiode opptrer på et trinn i et samfunns utvikling? Kfr. andre land.
Opptatthet av egen helse kan både sees som et kulturelt fenomen og som et velstandsfenomen. Det er i så måte interessant at kontinentets kurbadkultur aldri fikk skikkelig fotfeste i Norge. Kanskje var vi for egalitære. Det er langt fra 1800-tallets folkehelse til 2000-tallets wellness «fordi du fortjener det». 1913 er i en mellomfase her. Men interessen for å styrke egen kropp ved friluftsliv, svømming m.v. var fortsatt i startgropen rundt 1913 (figur 21). Skiturer i Nordmarka for sportens skyld var det eliten som drev med. Slite til ingen nytte var fjernt for folk som slet nok som det var. Og de som la ut i fjell og skog inspirert av Nansen og Amundsen, hadde antakelig mer spenningen som drivkraft enn tanken på trim. Det var først i 1920- og 1930-årene at helseopplysning og friskhetsidealer ble massive.

Figur 20: Hans Heyerdahl: Champagnepiken (ca. 1880)
Mangelsykdommer forekom, det var blant annet dokumentert gjennom befolkningsundersøkelsene, og kosthold ble et prioritert område for å bedre folkehelsen. Oslofrokosten sikret skolebarna et grunnlag for dagen og kostholdspropagandaen rettet mot voksne og barn var omfattende (figur 22).* Se især publikasjoner fra mellomkrigstiden av Carl Schiøtz.
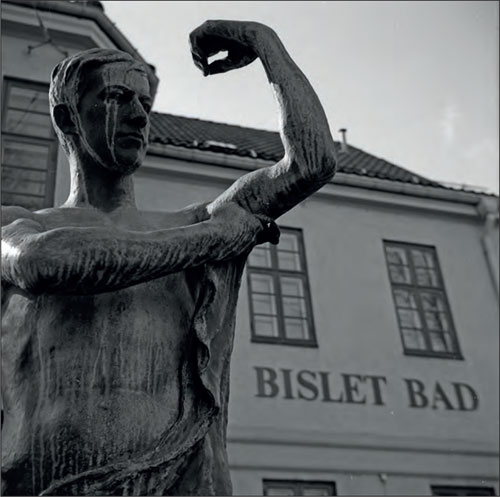
Figur 21: Opprettelsen av folkebad var viktig i mellomkrigstiden, både som en respons på den nye tids interesse for helse, men også av hygieniske grunner. Folk flest hadde ikke bad hjemme. Her er Bislet Bad i Oslo fra 1920, med skulpturen Etter badet av Anders Svor (1864–1929.
(Foto: Øivind Larsen 2001)
Lekfolks sykdomsoppfatning og prioriteringer om helse får først gjennomslag når de tas opp av politikerne. Politikernes lydhørhet for strømninger i befolkningen i helsespørsmål, er en historisk variabel i seg selv. Studier av dette burde også ta opp når sykdommer og helsespørsmål begynner å leve sine egne liv som politiske argumenter og brekkstenger. Den tyske jernkansler Otto von Bismarck (1815–1898) er blitt tillagt en dobbelt agenda da han lanserte sin framtidsrettede sosialpolitikk – den ville gi ro i befolkningen. Også fra Norge kan vi finne eksempler der helse brukes som et egnet middel for å oppnå politiske mål.
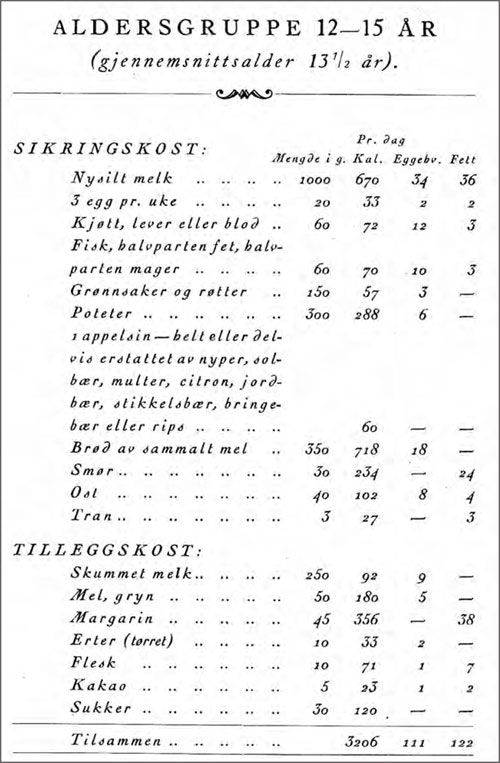
Figur 22: Anbefalt kosthold. Her er valgt kostlisten for gruppen 12 – 15 år, hentet fra: Schiøtz C, Schønberg Erken H. Trygg kost for norske hjem. Oslo: Norges Husmorforbund, 1939. Det er ikke sikkert det ville gå så greit å få 2000-tallets fjortiser til å spise alt dette!
Men skal synspunkter komme fram, blir media og disses sykdomsoppfatning essensiell. Hygieneprofessor Ernst Ferdinand Lochmann (1820– 1891) begynte å bruke pressen som medisinsk, faglig formidlingskanal allerede på 1860-tallet. Imidlertid var dette fagformidling til lekfolk. Lekfolks stemme kommer først for alvor fram i vår tid, da medieoppslag om helse knapt behøver å ha faglig hold for å bli politisk premiss. Et pressehistorisk paradoks: Så sent som ved poliomyelittepidemien i 1950–1951 var det bare små notiser om den i avisene, selv om den medførte mye berettiget angst. 2000-tallets krigsoverskrifter om de sjeldneste sykdommer står i klar motsats til dette. Hva forteller det om pressen som premiss?
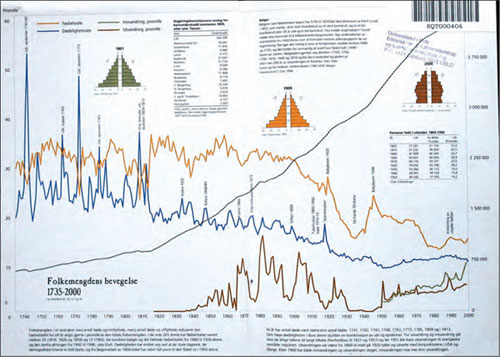
Figur 23: Oppslaget på innsiden av permen på Statistisk Årbok 2000 fra Statistisk sentralbyrå oppsummerer egentlig både den sosiale og den helsemessige utviklingen de siste par hundre år, der 1913 er et år midt i!
(Foto: Øivind Larsen)
Lekfolks sykdomsoppfatning kanaliseres også gjennom pasientorganisasjoner. Her kan ulik styrke i påvirkningskraft gi en uheldig ubalanse. Nå er det mange slike organisasjoner som kjemper for sin sak, men rundt 1913 var dette i sin begynnelse. Norges Blindeforbunds forløper fra 1900 regnes som den eldste i Norge.
1913 – et steg på veien
Jeg tror at den viktigste lærdom vi kan trekke ved å se på Departementets opprettelsesår 1913, er å konstatere at det er et år midt i en utvikling. Det er et år i transisjonenes tid . Noen langsgående diagrammer illustrerer dette. Figur 23 viser den demografiske transisjon, men også litt om andre overgangsfenomener. Den forteller hvordan omformingen av befolkningen var i full gang, men langt fra var avsluttet. Forventet levealdre ved ulike fødselstidspunkt, viser det samme. 1913-kullet hadde bedre leveutsikter enn sine forgjengere, men de var betydelig dårligere enn for de kull som kom etter.
Tuberkulosens kraftige tilbakegang, selv i en tid da spesifikk behandling ikke var tilgjengelig, peker på de sosialhygieniske suksessene og betydningen av å omsette medisinsk kunnskap i praktisk politikk. Vi får forståelse av at medisin er mye mer enn å behandle syke! Det er ikke nostalgi, men et faktum å konstatere at tidligere later medisinerne til å ha skjønt dette langt bedre.
F. eks. har det foregått en stille, hygienisk transisjon med medisinsk begrunnelse, kanskje like viktig som de fleste andre tiltak: Rundt 1913 var fortsatt urenset brønnvann, utedoer og søppelfyllinger bak huset vanlig norsk hverdag. Og vann- og matbåren «sommerdiaré» hørte med i tilværelsen. Rundt 1913 var man i god gjenge med å modernisere samfunnet fram mot en ny hygienisk standard, men gjennombruddet kom først etter Den annen verdenskrig. Da kom den virkelige, allmenne hygienerevolusjonen i Norge. Stille og rolig ble boligstandarden hevet. Bad og vannklosett ble standard, rent drikkevann og tilfredsstillende avløp ble en selvfølge. Og når det gjelder ernæring: Både kvalitativt og kvantitativt er det en historisk avgrunn mellom brød med sirup, skylt ned med kaffe, og dagens balanserte måltider med tilskudd av «fem om dagen».
Den epidemiologiske transisjon består i at andre sykdommer, herunder vår tids livsstilssykdommer, tar over for infeksjonene. Men her var det fortsatt langt fram i 1913. Den gang liknet sykdomsspekteret i 1913 mer på den gamle tid enn andre variable gjorde, og utviklingen skjøt først fart fra mellomkrigstiden og utover.
1913 var et annerledes år enn 2013 vedrørende alle de forholdene vi har berørt her. Men det er også et utall andre faktorer som var annerledes.
Dei gamle Fjell i Syningom er alltid eins aa sjaa
Hadde Ivar Aasen rett? Tja. Hvis han bare mente fjellprofilen. Men hvis han mente «Dei gamle Fjell» i mer overført betydning, har vi et viktig poeng: Hele det norske velferdssamfunnet er etter hvert blitt som et selvfølgelig bakteppe, «alltid eins aa sjaa». Det kreves imidlertid perspektiv, innsats og årvåkenhet for at det skal forbli slik, det er forskjellen. Odd Nerdrum malte i 1973 et bilde med tittelen Trygd. En eldre kvinne sitter halvpåkledd på sin seng i meget enkle omgivelser.* Se Solli HM. Trygdemedisin. Tidsskr Nor Lægeforen 2006; 126: 117-8, der bildet er gjengitt. Dette kan se trist ut.
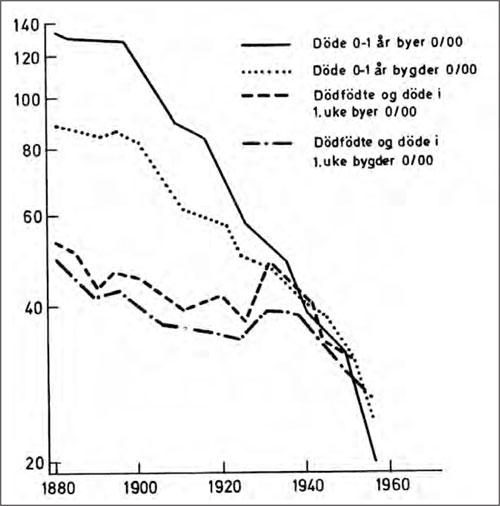
Figur 24: Spedbarndødeligheten 1880–1960. Bemerk at y-aksen er logaritmisk, så kurven er enda mer dramatisk enn den ser ut her. Dessuten er de store høyder fra rundt 1800 og bakover ikke med, heller ikke de siste års fall mot diminutive verdier (Fra Falkum E, Larsen Ø, op. cit. 1981).
Men damen har trygd! Den sosiale bakgrunnen for motivet er helt annerledes enn den var hundre år tidligere.* Vedrørende utviklingen av den norske velferdsstaten vises spesielt til arbeider av Anne Lise Seip. Om trygdens historie, se Bjørnson Ø, Haavet JE. Langsomt ble landet et velferdssamfunn. Oslo: ad Notam Gyldendal, 1994.
Stort eller lite tall?
Piken med hunden (fig. 1) hadde passert sin ett års fødselsdag. I 1913 hadde hun vært gjennom det første leveåret. Fortsatt var det en ikke uanseelig dødsrisiko, også for større barn, men hun var over det verste og levde til hun var 86.
Spedbarnsdødeligheten i 1913 var 5,24 %. Hundre år tidligere hadde spedbarndødeligheten bare så vidt begynt å forlate det tradisjonelle nivå i det gamle samfunn på 1700-tallet. Da varierte spedbarndødeligheten fra år til år på et nivå mellom 25 og 30 %. Hvert tredje til fjerde levende fødte barn opplevde aldri sin ettårsdag. Det var det normale.
I 1913 var spedbarndødeligheten sunket til en femdel av dette (fig. 24). I forhold til tiden hundre år før, da Norge ble selvstendig, ser vi altså en dramatisk bedring. 5,24 % var i 1913 et gledelig lite tall.
Men i 2010 var spedbarndødeligheten 0,3 %,* Endatil inneholder det lave tallet fra 2010 dødsfall som skyldes slike forhold i forbindelse med svangerskap og fødsel som i 1913 hadde endt som dødfødsler og dermed kommet i en annen statistikk. altså bare 17,5 % av nivået i 1913. Hva blir da konklusjonen, sett fra vårt ståsted, nå i 2013? 5,24 % var et skremmende høyt tall.
oivind.larsen@medisin.uio.no
Institutt for helse og samfunn
Universitetet i Oslo
